Bildquelle: Adobe Stock/Kateryna_Kon
News • Strahlentherapie-Übersicht
Radioonkologie bei Brustkrebs: Was ist neu?
Personalisierung, Präzisionsbestrahlung, neue Therapieansätze bei Primärtumoren und Metastasen: in der Strahlentherapie hat sich einiges getan, davon profitieren insbesondere Patientinnen mit Brustkrebs. Die Deutsche Gesellschaft für Radioonkologie (DEGRO) fasst die wichtigsten Entwicklungen zusammen.
Personalisierung in der Strahlentherapie ist längst Realität. Je nach Alter, Gewebeeigenschaften des Tumors, Prognose und Behandlungsziel (kurativ vs. palliativ) werden die Gesamtstrahlendosis und das genaue Vorgehen individuell computergestützt geplant. Durch moderne Techniken der Präzisionsbestrahlung können oft in wenigen Sitzungen auch höhere/hohe Strahlendosen appliziert werden (Hypofraktionierung), ohne das Gewebe in der Tumorumgebung zu stark zu belasten. Moderne Techniken erlauben heute eine maximale Schonung von Risikoorganen, die nahe am Bestrahlungsgebiet liegen (wie z.B. Herz und Lunge) bei maximaler Wirksamkeit. Davon profitieren auch Brustkrebspatientinnen.
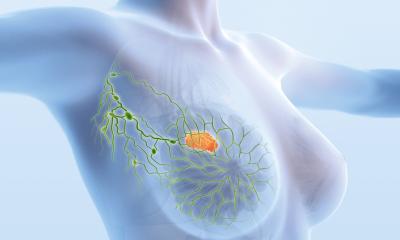
Da die meisten Rezidive im sogenannten Tumorbett auftreten, wird nach der operativen brusterhaltenden Entfernung des Tumors eine Bestrahlung angeschlossen, um das Risiko von lokalen Rückfällen zu senken. Früher wurde immer die gesamte Brust von außen durch die Haut (perkutan) bestrahlt – dieses Vorgehen ist auch heute bei hohem Rezidivrisiko (je nach Tumorgröße, Gewebemerkmalen oder Lymphknotenbeteiligung) sinnvoll. Besonders jüngere Frauen profitieren von einer zusätzlichen Dosisaufsättigung des Tumorbettes („Boost“), bei der das ehemalige Tumorareal mit einer erhöhten Dosis behandelt wird. Eine Boostbestrahlung wird heute allen Brustkrebspatientinnen bis 50 Jahren (≤50) empfohlen sowie nach dem 50. Lebensjahr bei erhöhtem lokalen Rezidivrisiko.
Um in der operierten Region eine zusätzliche hohe Dosis zu applizieren, kann anstelle eines perkutanen Boosts auch eine internen Bestrahlung bzw. Brachytherapie (brachy = griech. „kurz, nah“) erfolgen. Dafür wird eine strahlende (radioaktive) Substanz direkt in das Tumorbett eingebracht. Eine Alternative stellt die intraoperative Bestrahlung (IORT) dar, bei der direkt im Anschluss an die Operation noch vor der Wundnaht das Tumorbett direkt bestrahlt wird. Aber auch eine Deeskalation ist möglich. In frühen Tumorstadien bei geringem Rezidivrisiko kann auch eine IORT als Teilbrustbestrahlung erfolgen. Dies kann konventionell mit Photonenstrahlung erfolgen oder mit Elektronenstrahlung (ELIOT: „electron intraoperative radiotherapy“), die nicht so tief in das Gewebe eindringt und somit das Gewebe außerhalb des Tumorbettes noch weniger belastet. An eine IORT wird oft eine verkürzte externe postoperative Bestrahlung angeschlossen; eine alleinige Teilbrustbestrahlung kann in geeigneten Situationen oder beispielsweise bei fortgeschrittenem Alter erfolgen.
Dieser Artikel könnte Sie auch interessieren
News • Nach Brustkrebs-OP
Neue Leitlinie: Nicht immer muss die ganze Brust bestrahlt werden
Nach einer brusterhaltenden Brustkrebs-Operation schließt sich bei Patientinnen fast immer eine Strahlentherapie an. Doch muss bei allen Patientinnen wirklich die gesamte Brust bestrahlt werden? Nein, befinden Experten der Deutschen Gesellschaft für Radioonkologie (DEGRO).
Auch im metastasiertem Stadium bietet die Strahlentherapie personalisierte Lösungen. Bei Vorliegen einer begrenzten Anzahl von Metastasen (sog. Oligometastasierung) können anders als bei multipler systemischer Metastasierung die Metastasen oftmals durch wenige, hochdosierte lokale Bestrahlungen (= lokal ablative Bestrahlung), die Tumorzellen inaktiviert bzw. zerstört werden. Auch bei Hirnmetastasen ist die Radiochirurgie, d.h. die Bestrahlung in einer einzelnen Sitzung eine sehr gute Behandlungsoption mit gut dokumentierter Evidenzlage. Die Methode ist nicht invasiv im Vergleich zur operativen Entfernung und geht gleichzeitig mit viel weniger Strahlenbelastung des gesunden Gewebes einher als die klassische Ganzhirnbestrahlung. Dabei wird stereotaktisch mit bildgesteuerter computergestützter Zielführung eine einzelne sehr hohe Strahlendosis fokussiert und mit millimetergenauer Präzision appliziert. Sogar aufgrund ihrer Lage als technisch inoperable eingestufte Metastasen können mittels Bestrahlung wirksam behandelt werden.
Zunehmend erhalten auch molekulare Biomarker Einzug in die Strahlentherapie – wenn auch noch in einem geringeren Umfang als in der medikamentösen Tumortherapie. Bekannt ist aus der Brustkrebstherapie, dass bestimmte Tumormerkmale, z.B. Mutationen auf den BRCA-Genen, prädiktiv für das Ansprechen auf bestimmte Medikamente sein können. Dass solche Merkmale auch das Ansprechen auf die Strahlentherapie vorhersagen können, ist noch relativ neu. Hier liegt die Chance, die Strahlentherapie weiter in Richtung einer molekular-gesteuerten Präzisionsmedizin zu entwickeln. Als Teil der Kombinationstherapie ist die Strahlentherapie ohnehin Bestandteil von solchen personalisierten Behandlungskonzepten. Neuere Studien konnten zeigen, dass eine Strahlentherapie die Anti-Tumor-Wirkung von Checkpoint-Inhibitoren, die auch beim Mammakarzinom zur Anwendung kommen, verstärkt. Die Strahlentherapie bleibt somit auch in Zukunft ein wichtiger Pfeiler in der modernen Brustkrebstherapie.
Quelle: Deutsche Gesellschaft für Radioonkologie
06.07.2022