Artikel • Transplantationsmedizin
Fortgeschrittene Lungenerkrankungen: Letzte Hoffnung Lungentransplantation
Chronische Lungenerkrankungen wie COPD oder Mukoviszidose können sich trotz Behandlung so stark verschlechtern, dass eine Lungentransplantation notwendig wird. Im Interview erklärt Dr. Urte Sommerwerck, welche Patienten in Frage kommen und warum die Nachsorge ebenso wichtig ist wie der lebensrettende Eingriff an sich.
Interview: Sascha Keutel
HiE: Wann ist eine Lungentransplantation notwendig?
Dr. Urte Sommerwerck: „Lange Zeit galt der Grundsatz, dass eine Lungentransplantation (LTX) dann notwendig ist, wenn alle anderen therapeutischen Maßnahmen ausgeschöpft sind und das Risiko besteht, dass der betroffene Patient innerhalb von zwei Jahren an der Lungenerkrankung sterben würde.
Dieser Grundsatz wurde dahingehend erweitert, dass der Patient eine gute Prognose nach der Transplantation hat – also eine hohe Wahrscheinlichkeit 90 Tage nach einer LTX zu überleben – sowie langfristig auf Grund anderer Begleiterkrankungen auch fünf Jahre nach einer LTX zu überleben.“
Welche Voraussetzungen muss das Spenderorgan erfüllen, damit es transplantiert werden kann?
„Die Lunge ist ein Organ, das mit der Außenwelt Kontakt hat und beschädigt werden kann, etwa durch eine Infektion oder durch künstliche Beatmung. Daher zählt die Lunge zu den Organen, die nur selten transplantiert werden. Von den Lungen, die von den ohnehin wenigen Spendern zur Verfügung gestellt werden, eignet sich längst nicht jedes Organ für eine Transplantation.
Glücklicherweise ist es durch die Einführung der normothermen Ex-vivo-Lungenperfusion (EVLP) möglich geworden, Lungen besser mit einer optimierten Elektrolytlösung zu durchspülen und dadurch die Organqualität zu erhöhen. Diese Möglichkeit hat den Organpool deutlich vergrößert und ist der eigentliche Grund, warum in den letzten Jahren trotz Organspende-Skandals und der Corona-Pandemie die Anzahl der transplantierten Lungen nicht zurückgegangen ist. In Deutschland wurden in den vergangenen zehn Jahren konstant durchschnittlich etwa 300 Lungen pro Jahr eingesetzt. Im Vergleich mit anderen Ländern ist das allerdings immer noch extrem wenig.“
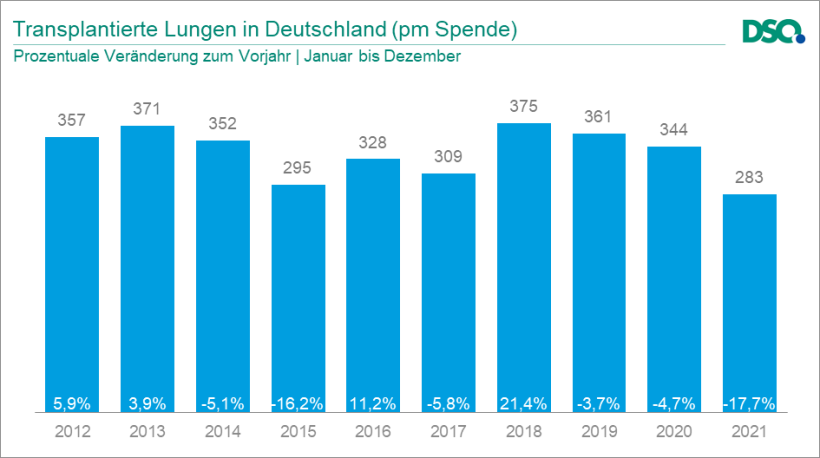
Quelle: Deutsche Stiftung Organtransplantation (DSO)
Wie wird ein Patient auf eine Warteliste aufgenommen?
„Um auf eine Warteliste aufgenommen zu werden, stellen sich die Patienten in einem der 16 Lungentransplantationszentren in Deutschland vor. Dort wird nach dem Sechs-Augen-Prinzip – zwischen Transplantationspneumologe, Chirurg und einem weiteren Mediziner – entschieden, ob der Patient in dem jeweiligen Zentrum auf die Liste aufgenommen wird oder nicht. Wird der Patient abgelehnt, kann er sich an einem zweiten Zentrum vorstellen.
Bei einem positiven Bescheid erhält der Patient einen Lung Allocation Score (LAS) zwischen 0 und 100. Dieser berücksichtigt die Schwere der Krankheit und die Aussicht auf Erfolg nach der Transplantation. Bei einem Wert zwischen 40 und 60 erfolgt eine Transplantation innerhalb der nächsten Monate. Liegt der Wert darunter, ist eine längere Wartezeit wahrscheinlich. Bei Werten über 60 sind die Patienten meist so krank, dass sie bereits intensivmedizinisch versorgt werden – das wirkt sich negativ auf die Überlebensprognose aus.
Diese ethische Überlegung betrifft auch die extrakorporale Membranoxygenierung (ECMO). Patienten, die lange an einer künstlichen Lunge angeschlossen waren, erfüllen meist nicht die Kriterien einer guten Prognose und haben erfahrungsgemäß nur selten ein positives Outcome nach einer Transplantation. Meist handelt es sich um Schwerkranke mit Organversagen, die im Vorfeld nicht im Rahmen des Transplantationsprogramms geschult und gescreent werden konnten. Erschwerend kommt hinzu, dass möglicherweise nicht alle notwendigen Hintergrundinformationen über andere Krankheiten vorliegen.“
Sie sind also zu krank?
„Genau. Bei einer Organtransplantation können Ausschlusskriterien in beide Richtungen vorliegen: der Zustand eines Patienten kann entweder noch zu gut oder bereits zu schlecht für eine Transplantation sein.
Der bestmögliche Patient ist zwar schwer krank, erfüllt aber die strikten Kriterien und hat nach einer Transplantation eine Überlebenswahrscheinlichkeit von mindestens fünf Jahren.
Die Covid-Pandemie hat diese Abwägung noch einmal erschwert: Plötzlich haben viele gesunde Patienten ein totales Lungenversagen erlitten und mussten kurzfristig an die ECMO angeschlossen werden. Derzeit wird diskutiert, ob auch diese Patienten ein Transplantat erhalten sollen, wenn es keine andere Regenerationsmöglichkeit gibt. Aber Covid ist eine Infektionserkrankung – derzeit können wir noch gar nicht einschätzen, ob das neue Organ auch wieder betroffen wird.“
Wer entscheidet, welcher Patient eine Spenderlunge erhält?
„Die Zuteilung von Organen basiert ausschließlich auf medizinischen und ethischen Gesichtspunkten. Die potenziellen Spenderorgane werden bei der Deutschen Stiftung Organtransplantation (DSO) gemeldet. Die Vergabe erfolgt über Eurotransplant, der Organisationszentrale für die Zuteilung von Spenderorganen in den beteiligten acht europäischen Ländern, die sicherstellt, dass ein Organ dort eingesetzt wird, wo es am dringendsten benötigt wird.
Leider ist der Organspendepool in Deutschland sehr klein. Aus Sicht der Patienten, vor allem der Schwerkranken, war es daher überhaupt nicht verständlich, dass der Bundestag 2020 nicht für die doppelte Widerspruchslösung gestimmt hat. Bei dieser Lösung hätte jeder Bürger, der zu Lebzeiten keinen Widerspruch erklärt hätte, als möglicher Organ- und Gewebespender gegolten, oder die nächsten Angehörigen einer Spende nicht widersprochen hätten.
Das entspricht beispielsweise der Gesetzeslage in Spanien, wo es 34 Organspender pro 1 Million Einwohner gibt. Bei uns kommen auf diese Zahl lediglich 11,2 Spender.
Letztendlich hat der Bundestag die sogenannte erweiterte Zustimmungslösung beschlossen. Demnach ist die Entnahme von Organen und Gewebe nur dann möglich, wenn der Organspender zu Lebzeiten eingewilligt oder sein nächster Angehöriger zugestimmt hat.“
Wie hoch ist die Überlebensrate nach einer Lungentransplantation? Welche Komplikationen können auftreten?
„Die Überlebensrate hängt natürlich von der Grunderkrankung ab. Dennoch ist die Transplantationsnachsorge sehr wichtig. Denn die Lunge ist ein Organ, das mit der Umwelt kommuniziert: Mit jedem Atemzug können Viren oder Bakterien in unseren Körper gelangen. Folglich sind Patienten vom ersten Tag an damit beschäftigt, gegen Komplikationen zu arbeiten. Nur durch das gute Zusammenspiel zwischen Transplantationspneumologen und - chirurgen entsteht eine gute Erholungschance.
Die ersten Tage nach der Transplantation sind geprägt durch Kreislaufinstabilitäten, hyperakute Abstoßungen und Intensivmedizin, bei der der Patient auch beatmet wird.
Wenn die Patienten die akute Phase der ersten Wochen überstanden haben, sie extubiert sind und selbstständig atmen, stellt das folgende Jahr die nächste Herausforderung dar, da die Patienten eine sehr hohe Immunsuppression erhalten. Diese soll die Abstoßung des körperfremden Organs verhindern; dafür wird jedoch die körpereigene Abwehr unterdrückt. Das bedeutet: Je stärker die Immunsuppression, desto größer die Wahrscheinlichkeit einer Infektion.
Wenn der Patient das erste Jahr überstanden hat, wird die Immunsuppression deutlich abgesenkt. Dann hat der Patient keine hyperakuten, sondern Langzeitprobleme: Zwar sinkt die Gefahr einer Infektion, aber das Risiko der akuten und chronischen Abstoßungsreaktion sowie Nebenwirkungen der Immunsuppression bleiben bestehen. Denn diese Immunsuppressiva sind unglaublich giftig und können alle Organe schädigen. Niereninsuffizienz oder das Auftreten bösartiger Tumoren sind potenzielle Nebenwirkungen, die noch nach Jahren auftreten können.“
Welche besonderen Herausforderungen sind durch Covid-19 aufgetreten?

„Für die Patienten ist Covid natürlich eine besonders schwierige Herausforderung. Als Hochrisikopatienten sind sie gefährdet, teilweise sprechen sie auf eine Impfung gar nicht an. Sie verfügen nicht über die nötigen Antikörper, da die Immunantwort der Impfung durch die Immunsuppression verhindert wird.
Darüber hinaus geht diesen Patienten auch Lebenszeit verloren. Anders als das Herz oder die Niere hat eine Spenderlunge nur eine begrenzte Überlebensdauer. Nun müssen viele Patienten von den möglichen fünf oder sechs Jahren, die ihnen verbleiben, wegen der Pandemie mehr als zwei Jahre zu Hause bleiben.“
Profil:
Dr. Urte Sommerwerck ist Chefärztin der Klinik für Pneumologie, Allergologie, Schlaf- und Beatmungsmedizin im Krankenhaus der Augustinerinnen in Köln. Die frühere Transplantationspneumologin am Universitätsklinikum Essen ist Sachverständige für Lungentransplantation der Prüfungskommission der Bundesärztekammer.
22.02.2022