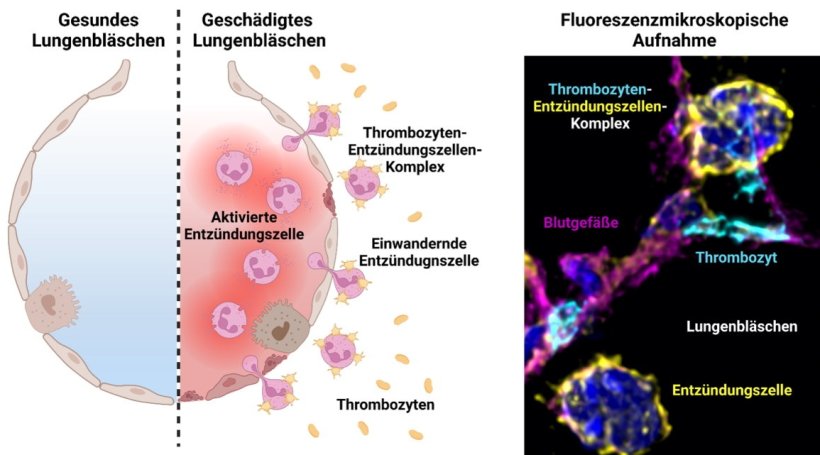
Rechts: Die fluoreszenzmikroskopische Aufnahme zeigt die Interaktion von Thrombozyten (cyan) mit Entzündungszellen (gelb) im Lungengewebe, sowie eine eingewanderte Entzündungszelle außerhalb des Blutgefäßes (magenta) innerhalb des Lungenbläschens.
© RVZ, Nieswandt AG
News • Forschung zum akuten Lungenversagen
ARDS: Blutplättchen außer Kontrolle
Das akute Lungenversagen (ARDS für Acute Respiratory Distress Syndrom) ist ein lebensbedrohlicher Zustand. Eine von Thrombozyten befeuerte überschießende Immunreaktion verschlechtert zusätzlich die Lungenfunktion. Forschende der Universitätsmedizin Würzburg haben nun herausgefunden, wie diese schwere Entzündungsreaktion unterdrückt werden kann.
Die Ergebnisse der von Prof. Dr. Bernhard Nieswandt geleiteten Studie, in der ein bedeutender Fortschritt in dem Verständnis des akuten Lungenversagens aufgezeigt wird, wurden im Fachjournal Blood veröffentlicht.
Eine von zehn intensivmedizinisch behandelten Personen entwickelt ein ARDS. Die meisten dieser Atemnotsyndrome, von denen die milde Form auch als ALI (Acute Lung Injury) bekannt ist, werden durch eine Lungenentzündung verursacht, aber auch Blutvergiftungen, äußere Verletzungen, Blutkrebs- und autoimmun-Erkrankungen oder eine sogenannte Fremdkörperaspiration können die Lungenfunktion lebensbedrohlich beeinträchtigen. Allen Ursachen gemeinsam sind entzündliche Prozesse, welche das Lungengewebe schädigen. Trotz verbesserter Behandlungsmöglichkeiten ist das Sterberisiko hoch. Die therapeutischen Ansätze zur Bekämpfung des ARDS sind hauptsächlich unterstützend und konzentrieren sich auf eine lungenschonende mechanische Beatmung.
Wenn wir GPVI gezielt mit einem Antikörper unterdrücken, können wir das Ausmaß der überschießenden Immunreaktion unterbinden, wodurch sich die Barrierefunktion der Blut-Luft-Schranke und damit auch das klinische Ergebnis verbessert
Philipp Burkard
Selbst mit vermeintlich wirksamen Antibiotika hält die Entzündung oft an und schadet der Schutzbarriere der Blutgefäße in der Lunge, was zu einer immunvermittelten Verletzung des Lungengewebes führt. Die Hauptverantwortlichen für diesen schädigenden Prozess sind Neutrophile Granulozyten. Diese Art der weißen Blutkörperchen hilft dem Körper eigentlich dabei, Infektionen zu bekämpfen und Verletzungen zu heilen. Beim akuten Lungenversagen dringen die Neutrophilen in einem mehrstufigen Prozess in das Lungengewebe ein und durchbrechen die Auskleidung der Blutgefäße schon früh in der Entzündungsphase. Dabei unterstützen Thrombozyten die Rekrutierung und Aktivierung der Neutrophilen maßgeblich.
Einer der die komplexen Funktionen von Blutplättchen schon seit Jahren erforscht und nun einen Ansatz gefunden hat, die Infiltration von Neutrophilen ins Lungengewebe zu unterbinden, ist Prof. Dr. Bernhard Nieswandt, Leiter des Lehrstuhls für Experimentelle Biomedizin I und Forschungsgruppenleiter am Rudolf-Virchow-Zentrum – Center for Integrative and Translational Bioimaging (RVZ) der Universität Würzburg und Direktor des Instituts für Experimentelle Biomedizin am Universitätsklinikum Würzburg. „Die kleinen kernlosen Blutzellen können sehr viel mehr als Blutungen stillen und Infarkte auslösen, zum Beispiel Entzündungsprozesse in Gang bringen. Der Mechanismus wird als Thrombo-Inflammation bezeichnet“, schildert Nieswandt die Funktionen der Thrombozyten, die in unserem Knochenmark kontinuierlich aus Megakaryozyten gebildet werden. In der neun Untersuchung hat seine Arbeitsgruppe einen vielversprechenden Angriffspunkt gefunden, um die akute Entzündung, die ALI/ARDS verursacht, zu reduzieren. Das aktivierende Thrombozytenrezeptor-Glykoprotein VI (GPVI) könnte nämlich eine entscheidende Rolle bei der Aktivierung und Ausbreitung von Thrombo-Inflammation spielen.
„Unsere Daten zeigen, dass die gezielte Hemmung von GPVI, das sich auf der Oberfläche von Blutplättchen befindet, durch einen Antikörper den verheerenden Einstrom von Neutrophilen ins Lungengewebe und die daraus resultierende Gewebeschädigung der entzündeten Lunge deutlich reduziert, ohne das Risiko von Entzündungsblutungen zu erhöhen", erläutert Nieswandt und resümiert: „Die Ergebnisse könnten den Weg für neue therapeutische Ansätze zur Bekämpfung dieser lebensbedrohlichen Erkrankungen ebnen.“
Philipp Burkard, Wissenschaftler am Würzburger Institut für Experimentelle Biomedizin und Erstautor der Studie, fügt hinzu: „Wenn wir GPVI gezielt mit einem Antikörper unterdrücken, können wir das Ausmaß der überschießenden Immunreaktion unterbinden, wodurch sich die Barrierefunktion der Blut-Luft-Schranke und damit auch das klinische Ergebnis verbessert.“
In einer weiteren Studie werden die Forschenden die Wirkung eines blockierenden GPVI-Antikörpers in einem humanisierten Mausmodell untersuchen, in dem die Blutplättchen die menschliche Version von GPVI exprimieren. Dies bringt sie näher an die Situation beim Menschen heran und wird den Nutzen einer Anti-GPVI-Behandlung noch besser bestätigen.
Diese Arbeit wurde von der Deutschen Forschungsgemeinschaft gefördert (Projekt SFB/TR240 und SFB 1525).
Quelle: Universitätsklinikum Würzburg
05.08.2023