Körperzellen
Neuartiger Gewebeersatz aus Hightech-Fasern
Die regenerative Medizin nutzt körpereigene Zellen, um verletztes Gewebe zu heilen. Fraunhofer-Forscher setzen auf zellfreie Trägersubstrate, die sich erst nach dem Einsetzen in den Patienten selbst besiedeln. Proteine locken die Zellen an, die auf den Substraten anwachsen.
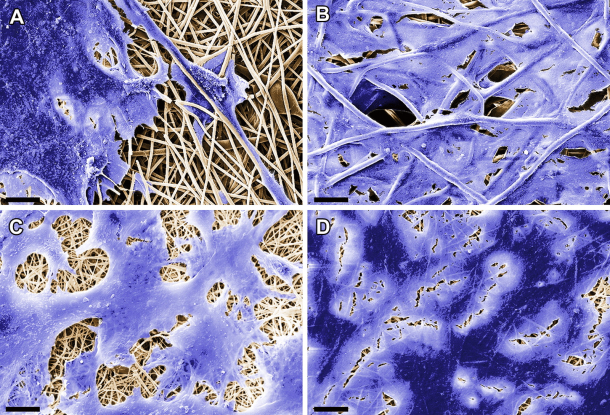
Sind Organe oder Gewebe eines Menschen irreparabel beschädigt, kann dem Patienten meist nur durch ein Spenderorgan oder ein Implantat aus Kunststoff geholfen werden. Doch oftmals stößt der Körper den Ersatz ab. Abhilfe schaffen Implantate aus körpereigenen Zellen, auf die der menschliche Organismus nicht sensibel reagiert. Um wachsen zu können, benötigen die Zellen eine Art Unterlage, ein strukturelles Gerüst. Forscher am Fraunhofer-Institut für Grenzflächen- und Bioverfahrenstechnik IGB in Stuttgart entwickeln solche Trägersubstrate – auch Scaffolds genannt – gemeinsam mit dem Universitätsklinikum Tübingen und der UCLA, University of California, Los Angeles durch Elektrospinnen. Bei diesem Verfahren werden synthetische und biologisch abbaubare Polymere wie beispielsweise Polylaktid elektrisch zu Fasern versponnen. Sie vernetzen sich zu einer Art Vlies, einer dreidimensionalen Matrix.
Zellen im Körper kultivieren
Hierbei wählen die Wissenschaftler einen besonderen Ansatz: Während des Elektro-spinnens mischen sie dem Polymer Proteine bei, die sie ebenfalls in die hauchdünnen Fasern einspinnen. Die derart ausgestatteten Trägersubstrate sollen – nachdem sie dem Patienten eingesetzt wurden – körpereigene Zellen binden. »Durch das Elektrospinnen können wir ein zellfreies Trägersubstrat implantieren, das erst nach dem Einsetzen im Körper von Zellen besiedelt wird. Spezielle Proteine haben die Fähigkeit, spezifische Zellen anzulocken, die dann auf dem Scaffold anwachsen. Je nach gewähltem Protein soll sich Herzgewebe bilden oder krankes Gewebe regeneriert werden«, erläutert Dr. Svenja Hinderer, Wissenschaftlerin am IGB in Stuttgart.
Die Trägersubstrate werden wie dünne Häutchen flach gesponnen und in der gewünschten Größe zugeschnitten. Soll beispielsweise ein geschädigter Herzmuskel behandelt werden, werden die Scaffolds – je nach Größe des verletzten Bereichs – wie ein Tuch über den kranken Muskel gelegt. Im menschlichen Organismus lösen sich die Polymerfasern innerhalb von etwa 48 Monaten auf. Die Zellen, die währenddessen an die Proteine andocken, erhalten durch die Trägerstruktur eine heimische Umgebung. Sie produzieren ihre eigene Matrix und stellen die Funktion des Gewebes wieder her.
Erfolgreiche Tests im Bioreaktor
Sowohl in Laborversuchen als auch in Tests im Bioreaktor verzeichneten die Forscher bereits Erfolge. So konnten sie nachweisen, dass Tracheazellen der Luftröhre, die in vitro schwer kultivierbar sind, sich an das Protein Decorin anheften und anwachsen. Ein weiteres Protein – der Wachstumsfaktor SDF-1 – bindet spezielle Stammzellen, die Progenitorzellen. Diese werden für den Aufbau von Herzklappen und die Neubildung von Herzmuskelzellen nach einem Infarkt benötigt. »Unsere durch Elektrospinning hergestellten Implantate weisen die mechanischen und strukturellen Eigenschaften einer normalen Herzklappe auf. Wie das Original schließen und öffnen sie sich bei Versuchen im Bioreaktor bei einem Blutdruck von 120 zu 80 mmHg«, sagt Hinderer. Im nächsten Schritt wollen die Forscherin und ihre Kollegen die mit Proteinen ausgerüsteten Scaffolds im Tiermodell testen.
Die Hybride aus Polymer- und Proteinfasern lassen sich in großen Mengen herstellen und lagern. Das Team vom IGB arbeitet daran, mit den neuartigen Trägersubstraten eine schnell einsetzbare Alternative zu herkömmlichen Klappenmodellen zur Marktreife zu bringen. »Wie lange das dauern wird, ist aber nicht vorhersehbar«, sagt die Forscherin. Der Vorteil: Zellfreie Implantate müssen nur als Medizinprodukt, jedoch nicht als Arzneimittel für neuartige Therapien zugelassen werden − ein zeitlicher Vorteil. »Die Zulassung von medizinischen Produkten, die bereits vor der Implantation mit menschlichen Zellen ausgerüstet sind, ist sehr langwierig und teuer«, so Hinderer.
Quelle: Fraunhofer-Institut für Grenzflächen- und Bioverfahrenstechnik IGB
10.04.2015