Artikel • Zeit für Thrombektomie
CT-Perfusion erhöht Therapiechancen von diagnoseverzögerten Patienten
In der Schlaganfalldiagnostik ist die CT das schnellste, robusteste und am weitesten verbreitete Verfahren der Bilddiagnostik.
Bericht: Brigitte Dinkloh

Mit ihrer Hilfe kann eine Blutung ausgeschlossen und ein Gefäßverschluss lokalisiert werden. Mit der CT-Perfusion sind zusätzlich Aussagen zur Blutversorgung des Gewebes möglich. Neue Studienergebnisse zeigen zudem, dass die CT-Perfusion ein geeignetes Werkzeug ist, bestimmte Patienten für die Thrombektomie auszuwählen, auch wenn der Symptombeginn schon bis zu 24 Stunden zurückliegt. PD Dr. Kolja Thierfelder, Radiologe und Wirtschaftsinformatiker, hat mit seiner Arbeitsgruppe an der LMU München herausgefunden, dass die CT-Perfusion noch weitaus mehr Potenzial hat.
Der Schlaganfall ist die häufigste Ursache für langfristige Pflegebedürftigkeit in der westlichen Welt. In Europa kommt es zu etwa 2,2 Millionen Schlaganfällen pro Jahr, was zu jährlichen Kosten von 38 Milliarden Euro führt. Umso wichtiger ist es für den Einzelnen wie die Gesellschaft, die Symptome frühzeitig zu erkennen und vor allem zügig zu handeln, denn „time is brain“.
Step by Step: Vom Blutungsausschluss bis zur Perfusion
Kommt ein Patient mit Verdacht auf Schlaganfall in die Notaufnahme, so wird standardmäßig zunächst eine native CT angefertigt. „Das ist sehr wichtig, um eine Blutung auszuschließen, denn diese muss ganz anders behandelt werden als ein ischämischer, also durch einen Gefäßverschluss verursachter Schlaganfall. Die Thrombolyse ist bei einer Blutung streng kontrainduziert, ebenso ist natürlich keine Thrombektomie möglich“, erklärt Thierfelder das leitliniengemäße Vorgehen. Eine Therapie kann also erst nach der Bildgebung des Schädels beginnen. Liegt in der nativen CT keine Blutung vor, sieht das Schlaganfall-Protokoll im zweiten Schritt eine CT-Angiographie vor. Thierfelder: „In einer CTA kann man die Durchgängigkeit der Gefäße beurteilen. Nur wenn ein proximal gelegenes Gefäß betroffen ist, also ein großes Gefäß verschlossen ist, eignet es sich für eine mechanische Rekanalisation. Ansonsten überwiegen die Risiken des Eingriffs meist die Chancen.“
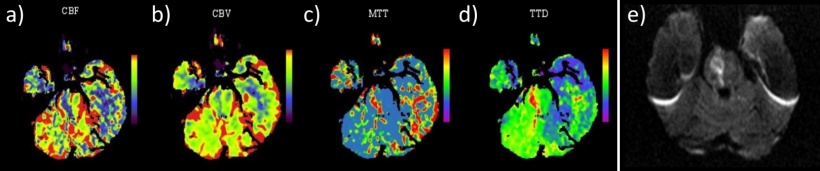
Erst im dritten Schritt – und das zurzeit vorwiegend an größeren Zentren – wird eine CT-Perfusion durchgeführt. Dabei wird nach der Kontrastmittelgabe der Schädel für etwa eine Minute in kurzen Abständen mittels Niedrigdosistechnik gescannt. „Über den Zeitverlauf bekommt man Informationen zur Hämodynamik des Hirngewebes und der Gefäße. Dieses Verfahren ist vergleichbar mit der MR-Perfusion, die häufig in der Tumordiagnostik Anwendung findet“, erläutert der Radiologe. „Der große Vorteil der MRT ist die Diffusionsbildgebung, anhand derer festgestellt werden kann, ob die freie Diffusion von Wassermolekülen eingeschränkt ist. Das passiert nach einem Schlaganfall durch das Anschwellen der Zellen sehr schnell. Die MRT kann damit einen Schlaganfall schon nach kürzester Zeit mit einer hohen Sensitivität und Spezifität nachweisen, während das ischämische Areal in nativen CT meist erst nach mehreren Stunden sichtbar wird.“
Die CT beantwortet in der Notfallsituation alle wichtigen Fragen
Allerdings ist die MRT häufig in der Notfallsituation nicht verfügbar und kommt auch wegen möglicher Kontraindikationen im Notfall nur selten zum Einsatz. Die CT ist die weitaus robustere Methode, die alle wichtigen Fragen in der Routinediagnostik beantworten kann. Denn für die Entscheidung über eine mögliche Therapie muss der Schlaganfall zunächst bildmorphologisch gar nicht nachgewiesen werden. „Wenn ein Patient die eindeutigen klinischen Anzeichen eines Schlaganfalls aufweist, das native CT aber komplett unauffällig ist – also keine Blutung vorliegt – und das Zeitfenster von Symptombeginn bis zur Bildgebung noch unter 4,5 Stunden liegt, bekommt der Patient leitliniengemäß eine Thrombolyse. Man kann deshalb nicht sagen, dass die Bildgebung mit CT langsamer ist als mit der MRT, auch wenn das ischämische Areal in der CT tatsächlich erst später nachweisbar ist. Denn in der Therapie gibt es keinerlei Verzögerungen, nach dem CT kann sofort mit der Behandlung begonnen werden“, betont der Radiologe.
Drei gute Gründe für die Perfusion
Man kann mit komplexen Alogrithmen sehr schöne Gefäßdarstellungen herausrechnen
Kolja Thierfelder
Anders sieht es aus, wenn die klinischen Anzeichen für den Schlaganfall nicht eindeutig sind. Es gibt einige Pathologien, die ähnliche Symptome auslösen und gerade Berufsanfänger in einer Notfallsituation mit der Diagnose überfordern können. Migräne, ein epileptischer Anfall oder Sinusthrombose können sogenannte Stroke mimics sein, also Symptome wie bei einem Schlaganfall verursachen, ohne dass dieser tatsächlich vorliegt. In diesen Fällen kann eine unauffällige CT-Perfusion einen relevanten Schlaganfall mit hoher Wahrscheinlichkeit ausschließen und somit auch die Einleitung einer – eventuell riskanten – Therapie vermeiden.
Die CT-Perfusion ist in der Neuroradiologie nicht ganz unumstritten: immer wieder wurde versucht, absolute Schwellenwerte sowohl für den bereits abgestorbenen Infarktkern als auch für das Gewebe der umgebenden und möglicherweise noch zu rettenden Penumbra zu etablieren. Die Ergebnisse unterschieden sich jedoch stark von Patient zu Patient und je nach Geräte- und Softwarehersteller, was der Methode insgesamt geschadet hat. „Eine neue Studie, der DAWN-Trial, hat jetzt gezeigt, dass eine Thrombektomie bis zu 24 Stunden nach Symptombeginn vorgenommen werden kann, wenn die Patienten zuvor mittels CT-Perfusion ausgewählt werden. Erfolgsaussichten haben vor allem Patienten mit einem kleinen Infarktkern und einer großen Penumbra. Ohne die neuen Erkenntnisse aus dieser Studie würde man nach Verstreichen des Zeitfensters von sechs Stunden keine Therapie mehr einleiten, so dass die Ärzte keine Chance mehr hätten, zum Beispiel einer halbseitigen Lähmung des Patienten noch etwas entgegenzusetzen. Sollten sich die Studienergebnisse erhärten, kann man die Patienten mit Hilfe der CT-Perfusion triagieren und überprüfen, ob sie nicht doch für eine mechanische Rekanalisation in Frage kommen“, sagt Thierfelder. Das Zeitfenster für die Thrombolyse von 4,5 Stunden hat sich durch die Studie aber nicht verändert.
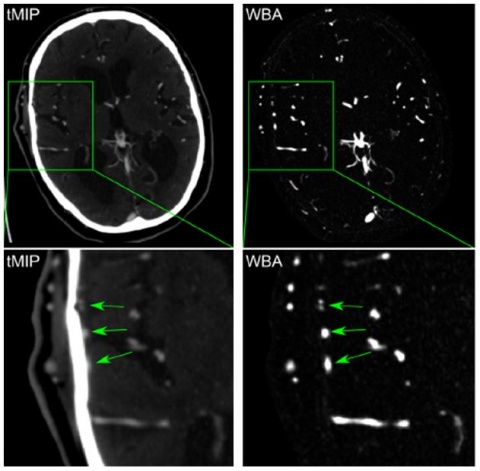
Last but not least sieht Thierfelder den Nutzen der Hirnperfusion in den noch nicht ausgereiften Nachverarbeitungsmöglichkeiten. Mit seiner Arbeitsgruppe hat er dabei erste Erfolge erzielt, die ihn schwärmen lassen: „Man kann mit komplexen Algorithmen sehr schöne Gefäßdarstellungen herausrechnen, ähnlich wie bei der CTA, nur viel präziser. Es lassen sich unterschiedliche Gefäße – zum Beispiel nur Arterien oder nur Venen – rekonstruieren und sehr plastisch darstellen. Besonders kleine Verschlüsse können erkannt werden, die in der CTA nicht sichtbar sind. Das von uns in den letzten Jahren entwickelte Wavelet-Verfahren hat aus unserer Sicht noch sehr viel Potenzial.“
Profil:
PD Dr. Kolja Thierfelder studierte Wirtschaftsinformatik an der Westfälischen Wilhelms-Universität Münster und der University of Melbourne sowie Humanmedizin an der Charité – Universitätsmedizin Berlin. Er gehörte 6 Jahre lang zum Ärzteteam des Instituts für Klinische Radiologie der LMU München. Seine Habilitationsschrift „Bildgebung des akuten ischämischen Schlaganfalls: Neue diagnostische Möglichkeiten durch CT-Perfusion und dynamische CT-Angiographie“ wurde 2016 mit dem Walter-Friedrich-Preis der Deutschen Röntgengesellschaft ausgezeichnet. Seit Januar 2018 ist er geschäftsführender Oberarzt und Leiter des Bereichs für onkologische und funktionelle Bildgebung des Instituts für Diagnostische und Interventionelle Radiologie der Universität Rostock.
15.01.2018