Artikel • Definitionssache
Transientes Knochenmarködem ist kein Frühstadium einer Osteonekrose
Beim transienten Knochenmarködem, dem wichtigsten Subtyp des Bone Marrow Edema (BME), handelt es sich nicht um das Frühstadium (Stadium 1) einer Knochennekrose, wie fälschlicherweise in der Literatur früher oft dargestellt, sondern um eine eigenständige Erkrankung, die dennoch nicht auf die leichte Schulter genommen werden sollte.

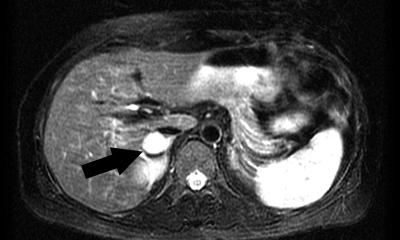
Wird diese gehäuft im dritten Trimenon der Schwangerschaft auftretende Erkrankung nämlich nicht rechtzeitig erkannt, kann es im Verlauf zu subchondralen Insuffizienzfrakturen (SIF) und dann unter Umständen sekundär zur Entwicklung einer Nekrose kommen. PD Dr. Simone Waldt, Oberärztin des Instituts für Röntgendiagnostik am Klinikum rechts der Isar der Technischen Universität München erklärt in ihrem Vortrag „Nekrosen, BME, SIF“, wie die unterschiedlichen Erkrankungen voneinander abzugrenzen sind. „BME beschreibt eigentlich nur ein Knochenmark ödem, das bei vielen Erkrankungen als Begleitsymptom auftreten kann – zum Beispiel bei Arthrose und Arthritis. Besonders im englischsprachigen Raum wird daher eine Vielzahl von Erkrankungen unter dem Überbegriff des BME-Syndroms subsumiert“, erklärt Dr. Waldt. Nur das transitorische Knochenmarködem stellt eine eigenständige Erkrankung dar und sollte daher aus dieser Gruppe von Erkrankungen herausgestellt werden.
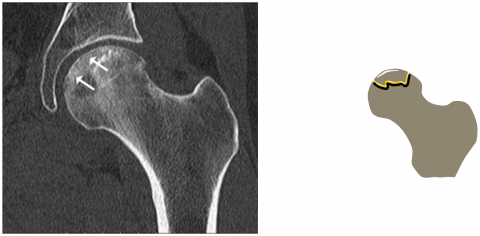
„Zunächst hat das transitorische Knochenmarködem nichts mit einer Nekrose zu tun. Aber wenn es nicht erkannt wird und der Knochen uneingeschränkt weiterbelastet wird, kommt es aufgrund der sich entwickelnden Osteoporose zu einer oder zu mehreren SIF. Bei fortschreitendem Einbruch des Knochens kann es dann durch Störung der Mikrozirkulation zur Nekrose eines Segments kommen“, schildert die Oberärztin. Wird das transitorische Knochenmarködem jedoch rechtzeitig erkannt, heilt es ohne Restbefund aus. Die Nekrose sollte als Spätfolge des transienten Knochenmarködems betrachtet werden und ist unbedingt von den klassischen Risikofaktoren einer Knochennekrose abzugrenzen, zu denen beispielsweise die Kortisonbehandlung, Alkoholkonsum, Gerinnungsstörungen und die Sichelzellanämie gehören.
Differenzierende Diagnostik mit MRT und CT
Für die Abgrenzung der beiden Erkrankungen kommt der bildgebenden Diagnostik eine große Bedeutung zu, denn weder darf das transitorische Knochenmarködem übersehen noch die Nekrose verkannt werden. Das beste Verfahren, um ein Knochenmarködem von einer subchondralen Insuffizienzfraktur zu unterscheiden und frühzeitig eine Nekrose nachzuweisen, ist die Magnetresonanztomographie (MRT). „Röntgenaufnahmen scheiden für eine Früherkennung ganz aus, denn das transitorische Knochenmarködem ist in den ersten sechs Wochen im konventionellen Röntgenbild gar nicht zu erkennen. Bei einer Nekrose wird im MRT ein Doppellinienzeichen sichtbar, das einen Demarkationssaum zwischen nekrotischem und gesundem Knochen darstellt“, schildert Waldt.
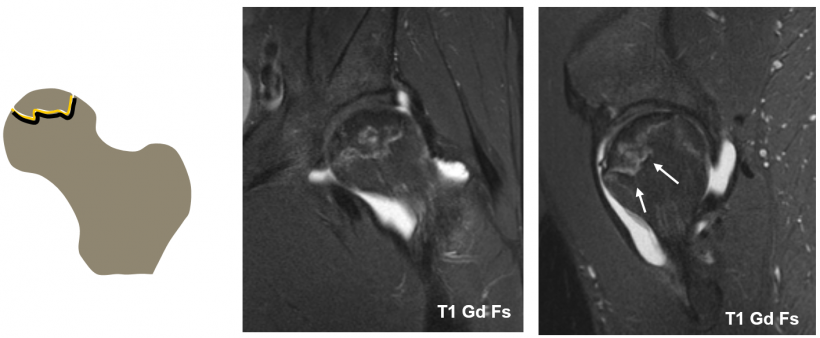
In der Tat kann man auf den MRT-Aufnahmen sehr schön erkennen, wie sich der gesunde Knochen von dem nekrotischen Areal abgrenzt. Der sichtbare Saum besteht dabei aus einer Sklerose und angrenzendem Granulationsgewebe. Ist dieses Doppellinienzeichen im MRT erkennbar, gilt das als sicherer Nachweis für eine Knochennekrose. Während die MRT für die Detektion der Nekrose in einem möglichst frühen Stadium die beste Modalität darstellt, ist das CT im weiteren Verlauf beim Erkennen einer Fraktur überlegen. Das Doppellinienzeichen im MRT kennzeichnet das Stadium II einer Nekrose. Das Stadium I wird nur sehr selten bildgebend erfasst, wahrscheinlich weil die Patienten in diesem Stadium in der Regel noch komplett asymptomatisch sind. Während Patienten auch im Stadium II noch beschwerdefrei sein können, bedeutet ein Einbruch der Gelenkfläche, also der Übergang in Stadium III, eine erhebliche Verschlechterung der klinischen Symptomatik. Das Gelenk kann nun in den meisten Fällen nicht mehr erhalten werden und im Verlauf wird ein Gelenkersatz (Endoprothese) notwendig. „Und die Fraktur ist im CT oftmals deutlich besser sichtbar als im MRT“, so Waldt.
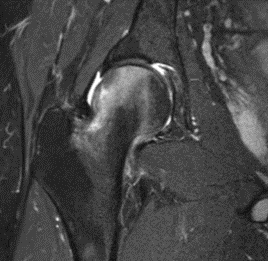
Im Gegensatz zur posttraumatischen Nekrose treten Infarkte und Nekrosen im Rahmen von Kortisontherapie, Gerinnungsstörungen und der Taucherkrankheit häufig multilokulär auf. Bei Tauchern beispielsweise kann es während des Auftauchens bei Überschreitung des Löslichkeitsprodukts für Stickstoff zur Bildung von Gasbläschen im Blut kommen, die zu Mikroembolien im ganzen Körper führen, wobei die Endstrombahn der Gefäße in den Metaphysen (Knochenmarkinfarkt) und auch die Apo- und Epiphysen des Knochens hierfür Prädilektionsstellen sind. Einen Therapieansatz der Nekrose in Stadium I und II stellt das Anbohren des Knochens oder auch die Implantation einer BISS-Schraube dar. „Man hofft, dass sich dort durch den mechanischen Reiz Granulationsgewebe bildet, sodass das Areal wieder besser durchblutet wird. Allerdings verspricht dieses Verfahren im Stadium III nur noch in den seltensten Fällen Erfolg. Für die Therapie und die Prognose des Gelenks ist es daher besonders wichtig, Stadium II von Stadium III sicher abzugrenzen“, resümiert Waldt. Die Stadieneinteilung der aseptischen Knochennekrosen erfolgt nach der ARCO-Klassifikation, die insgesamt vier unterschiedliche Stadien vom Frühstadium bis zum Spätstadium mit sekundärer Arthrose kennt. Diese Klassifikation hat sich international durchgesetzt, da sie alle bildgebenden Verfahren berücksichtigt – und nicht wie bei früheren Klassifikationen nur die Röntgenverfahren.
Profil:
Seit Juni 2006 ist PD Dr. Simone Waldt Oberärztin des Instituts für Röntgendiagnostik am Klinikum rechts der Isar der Technischen Universität München. Im Jahr 2007 wurde sie zur Privatdozentin mit Erteilung der Lehrbefugnis für das Fach „Diagnostische Radiologie“ ernannt.
29.10.2012