Artikel • Mammo-Update
Brustkrebs: Der heilige Gral der Früherkennung
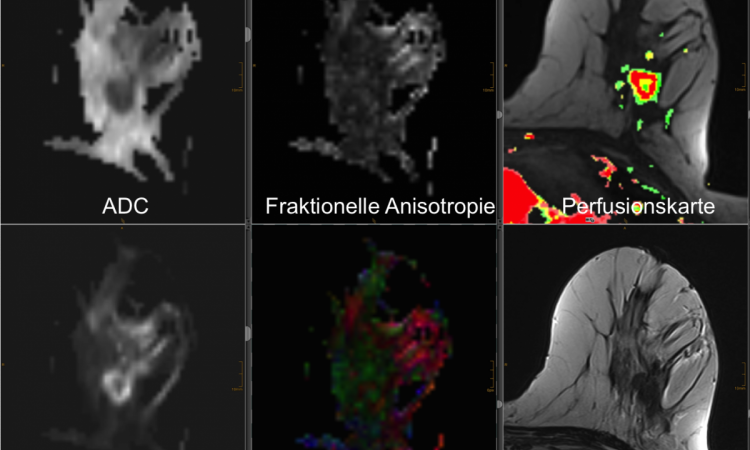
Während des Kongresses der American Society of Clinical Oncology (ASCO) wurde die Arbeit von Prof. Christiane Kuhl und ihren Mitarbeitern als “Best of ASCO” gewürdigt. Sie entdeckten, dass eine zusätzliche Untersuchung mittels hochauflösender Mamma-MRT und Mammographie eine deutlich höhere Sensitivität bei der Diagnose von intra-ductalen Karzinomen (DCIS) aufwies als eine alleinige Mammographie.
HiE: Eine große deutsche Tageszeitung berichtet, dass die Uni Bonn die höchste Zahl an MR Mammauntersuchungen bundesweit, wenn nicht sogar weltweit durchführt. Wie kommt das?

Kuhl: Zum einen haben wir gute Mitarbeiter, zum anderen nutzen wir einen ganzen Magneten fast ausschließlich für diese Untersuchungen. Bonn hat ferner ein großes, überregionales Einzugsgebiet. Viele Frauen stellen sich hier z.B. wegen familiärer Brustkrebsbelastung vor. Einige kommen auch, weil auswärts eine MRT-Untersuchung mit unklarem Befund durchgeführt wurde. In anderen Worten: Wir haben viel Expertise und daher eine erhöhte Nachfrage. Oft werde ich gefragt, was zu tun ist, um dieselben Ergebnisse wie hier in Bonn zu erzielen. Die Antwort ist relativ einfach: Radiologen sollten mehr Mamma-MRTs durchführen.
Leider wird die Methode momentan bei Weitem nicht ausreichend genutzt - weil sie von den Krankenkassen, mit der Begründung sie wäre zu teuer, nur selten bezahlt wird. Dabei ist die Kernspintomographie ein Verfahren, das aus anderen Bereichen der modernen Medizin nicht mehr wegzudenken ist. In der Orthopädie oder Neurochirurgie hat sie einen festen Stellenwert.Es ist schon lange bekannt, dass die Kernspintomographie das empfindlichste Untersuchungsverfahren zur Diagnostik des invasiven Karzinoms darstellt. Und damit meine ich, dass MR in einer ganz anderen Liga spielt als Mammographie oder Ultraschall. Das ist seit vielen Jahren bekannt.
Da das Verfahren teuer ist, wurde die MRT jedoch bisher lediglich „gezielt“ eingesetzt - nämlich nur dann, wenn die Patientin schon einmal Brustkrebs hatte und einen Befund in der Röntgen-Mammographie oder der Sonographie entwickelt, den man nicht einordnen kann. Nur dann, und noch bei einigen wenigen, sehr seltenen Anwendungen, ist eine MRT derzeit Kassenleistung in Deutschland. Die medizinisch wenigstens genauso, möglicherweise sogar sehr viel sinnvolleren Einsatzgebiete werden hingegen nicht finanziert: Das prä-operative Staging und die Früherkennung. Staging bedeutet, die eigentliche Befundausdehnung eines Tumors mittels MRT prä-operativ zu kartieren, der vorher in Mammographie oder Sonographie ausweislich als brusterhaltend zu behandelnder Tumor dargestellt wurde. Das Staging via Mamma-MRT ist in Deutschland bislang keine Kassenleistung, was für skandalös halte. Denn der konsequente Einsatz der Kernspintomographie vor einer Brustkrebsoperation bedeutet bei 25% der Frauen zusätzliche, das Fallmanagement relevant beeinflussende Befunde.
Brustkrebs ist eine onkologische Erkrankung, die man operativ mit kurativer Intention angeht. Das ist in der Onkologie eine Seltenheit. Ausgerechnet hier wird das MRT nicht eingesetzt - in praktisch allen anderen onkologischen Bereichen wird es hingegen regelmäßig genutzt. Zum Beispiel bei Patienten mit Pankreaskarzinom, die nur selten mit kurativer Intention angegangen werden. Das ist ein Widerspruch.
HiE: Warum wird MRT bei der Brustkrebsdiagnostik so selten eingesetzt?
Kuhl: Ein Faktor sind die Kosten. Außerdem hilft uns die Mamma-MRT nur dann wirklich weiter, wenn wir in der Lage sind, einen Befund histologisch zu sichern und für den Operateur zu markieren. Die Radiologen haben Biopsie-Verfahren unter röntgenmammographischer- und sonographischer-Kontrolle schnell verinnerlicht und wenden sie an. Aber vor MR-gesteuerten Biopsien schrecken sie weiterhin zurück. Obwohl sie, speziell mit modernen VAB-Systemen wie dem Suros-System, nicht aufwändiger als Mammotom-Biopsien sind. Die andauernde Unter-Nutzung des Untersuchungsverfahrens ist Folge und Ursache der aktuellen Situation: Die Krankenkassen zahlen nicht, weil das Verfahren angeblich zu viele falsch positive Befunde verursacht. Die Radiologen können es daher nicht anwenden. Wenn es doch einmal zur Anwendung kommt, sind die Ergebnisse schlecht - niemand kann die zusätzlichen Befunde adäquat und minimal-invasiv abklären. Das führt zu Irritation und Verunsicherung der operierenden Kollegen, was wiederum dem Ruf des Verfahrens schadet und die Kostenträger in der Auffassung bestärkt, es mit einem teuren, nicht-praxistauglichen und lediglich kostentreibenden Verfahren zu tun zu haben. Der Einsatz wird daher nicht finanziert - und hier schließt sich der Kreis, seit Jahren.
Ein weiterer Punkt: Die Radiologen, die sich mit der Untersuchung der Brust beschäftigen, beschränken sich meist auf Mammographie und Ultraschall, besitzen hierin große Expertise. Sie haben sich also sehr früh auf dieses Feld spezialisiert. Mit MRT haben sie wenig oder keine Berührungspunkte; für sie ist die MRT ein „exotisches Tier“, das sie eher verunsichert. Wenn ich sage: „Die MRT gehört vor jede brusterhaltende Therapie als Standard hinzu!“, höre ich von Seiten der Mammadiagnostiker: „Aber wer soll das bezahlen?“. Obwohl wir es hier hinsichtlich der klinischen Relevanz mit einer der, wenn nicht sogar der am besten untersuchten Anwendung der klinischen MRT überhaupt zu tun haben.
Wenn diese Mammadiagnostiker nur einen Tag in einer MR-Abteilung säßen, würden sie sich wundern, was heute mit MR alles ohne Kostenhinterfragung untersucht wird. Zum Beispiel MRT der LWS, von der wir wissen, dass sie kaum klinische Relevanz hat und das Fallmanagement des Patienten nur selten beeinflusst.
HiE: Ist die Situation in Amerika anders?
Kuhl: In Amerika ist die Situation zunehmend anders. Dort ist die Mamma-MRT das sich am schnellsten entwickelnde Untersuchungsverfahren mit enormen Zuwachsraten. Die American Cancer Society hat gerade Richtlinien veröffentlicht, denen zufolge alle Frauen mit einem Lebenszeit-Risiko von nur 20% eine Mamma-MRT zur Früherkennung erhalten sollen. Das geht weiter, als es die aktuelle Datenlage verlangt. Die Daten, die zu einem nicht unwesentlichen Teil hier aus Bonn stammen, besagen, dass Frauen mit familiärer Belastung jährlich eine MRT zwecks Früherkennung erhalten sollen. Ein Risiko von 20% erreicht man relativ schnell.
HiE: Spricht man schon von einer starken familiären Belastung, wenn die Großmutter unter Brustkrebs litt?
Kuhl: Nein, aber wenn zum Beispiel die Mutter vor dem 50. Lebensjahr und noch ein weiteres Familienmitglied erkrankte. Demnächst werden in den USA all diese Frauen mit MRT untersucht. Die MRT zur Früherkennung einzusetzen, ist in Deutschland hingegen nicht geplant. Obwohl das Untersuchungsverfahren ein überwiegend deutsches Produkt ist und obwohl die Daten, die dieser Empfehlung zugrunde liegen, im Wesentlichen aus Deutschland und Europa stammen. Gleichzeitig wissen wir aufgrund neuer Daten aus der DMIST-Studie von Etta D. Pisano, dass die mittlere Sensitivität der Mammographie bei 40-50% liegt. Das heißt, dass von 10 erkrankten Frauen nur vier oder fünf erkannt werden. Die anderen werden als vermeintlich gesund wieder nach Hause geschickt, da die Mammographie nicht in der Lage war, den Befund zu visualisieren.
HiE: Wie hoch liegt die mittlere Sensitivität der MR?
Kuhl: Für Frauen ohne familiäre Belastung weiß man das noch nicht. Wir wissen aber, dass die Sensitivität der MR bei der Früherkennung von Fällen, denen Krebsfälle innerhalb der Familie zugrunde liegen, in praktisch allen publizierten Studien doppelt bis dreifach höher ist, als die der Mammographie. Damit spielt MR in einer anderen Liga. Die Mamma-MRT bietet eine Sensitivität von über 90% - die Mammographie nur eine von 33%-40%; mit Ultraschall kombiniert zusammen 45-50%.
Das entspricht übrigens auch in etwa den Daten der DMIST-Studie, der einzigen Mammographie-Studie mit validierten Daten. Zwischenzeitlich wurden über zehntausend Frauen untersucht. Nachdem wir im Jahr 2000 die erste Publikation dazu veröffentlicht hatten, folgten Studien, die in hochkarätigen Journals wie NEJM, JAMA, Lancet, usw. präsentiert wurden. Die Ergebnisse sind erstaunlich konkordant: Die MRT schneidet gravierend besser ab als Mammographie und Ultraschall. Und das auch bei Frauen mit nur moderatem Risiko an Brustkrebs zu erkranken.
HiE: Falls sich Mamma-MRT in der Brustkrebsdiagnostik durchsetzt, wäre dies das Ende der Mammographie und damit einer ganzen Industrie?
Die high-grades, also G3- invasive-Karzinome, sind wirklich gefährliche Erkrankungen. Es ist daher essentiell, sie im in-situ Stadium zu finden. Denn sobald sie invasiv wachsen, beginnt ein Wettrennen
Christiane Kuhl
Kuhl: Nein, das würde ich so nicht sagen. Die Mammographie hat eindeutig ihren Stellenwert, das steht außer Frage. Man sollte sich davor hüten zu sagen, wir wollen jetzt nur noch MRT. Aber wir wollen auch MR ausführen dürfen. Es kann nicht sein, dass man im Jahr 2007 in Deutschland für viele Millionen Euro ein Mammographie-Screening-Projekt etabliert, das auf bekannt limitierter Technik mit niedrigem Sensitivitäts-Niveau fußt.
Als in Skandinavien vor 40 Jahren Screeningprojekte anliefen, gab es nichts anderes. Aber heute kennen wir die Zahlen zur Mammographie, sie liegen auf dem Tisch: Die Mammographie visualisiert viele Karzinome nicht und zwar aufgrund verfahrensinhärenter Limitationen. Also nicht, weil die Technik schlecht angewendet oder der Radiologe nicht gut ausgebildet wurde. Selbst bei bester Technik und größter radiologischer Expertise kann man bestimmte Karzinome aus rein physikalischen Gründen nicht sehen, weil die Karzinome in dichtes Drüsengewebe eingelagert sind. Wir wissen schon lange, dass der Ultraschall einen Teil der Schwächen der Mammografie ausgleichen kann. Es ist zu vermuten, dass MRT es noch besser könnte. Wir müssen also in diese Verfahren investieren - diese Verfahren müssen jetzt zur Reife gebracht werden. Das wäre eine wichtige Aufgabe des Screening-Programms.
Wir wissen also schon lange, daß sich die MRT im Vergleich zu Mammographie oder Ultraschall relevant besser für die Diagnose des invasiven Karzinoms eignet. Man hat jahrelang behauptet, dass die MRT Brustkrebs-Vorstufen, sogenannte intra-ductale Karzinome oder „ductal carcinoma in-situ“(DCIS), nicht darstellen kann - dies, so dachte man, sei alleinige Domäne der Mammographie. Zur Erklärung: Etwa 80-90% der Brustkrebsfälle entstehen in den Zellen, die die Milchgänge wie eine Tapete auskleiden. Bei fast allen Karzinomen gibt es eine Phase, in der zwar Tumorzellen vorhanden sind, die aber noch für eine gewisse Zeit ausschließlich in den Milchgängen verbleiben. Daher der Begriff duktales Karzinom in-situ. Zu diesem Zeitpunkt haben wir es formal mit Krebszellen zu tun. Biologisch, also für die Patienten, handelt es sich noch um eine gute Situation, da die Zellen von den Milchkanalwänden umgeben sind und keinen Anschluss an Blut- oder Lymphgefäße haben. In diesem Stadium ist Brustkrebs also grundsätzlich immer heilbar. Wenn Sie also Brustkrebs im Stadium in-situ finden, ist das sozusagen der „Heilige Gral“ der Früherkennung. Bevor die Mammographie kam, ist das eigentlich nie, höchstens zufällig gelungen. Seit es die Mammographie gibt, werden ein Fünftel, also 20% der Karzinome im in-situ Stadium diagnostiziert.
Das ist einer der Gründe, warum Früherkennung mit der Mammographie funktioniert. Da Mikrokalk im Ultraschall und im Kernspintomographen nicht darstellbar ist, hat man bisher angenommen, dass die Diagnostik der in-situ Karzinome nur mit der Mammographie möglich sei. De facto kann man in-situ Karzinome im MR sehr wohl erkennen - nur sehen sie ganz anders aus als invasive Karzinome.
In-situ Karzinome lassen sich in zwei Kategorien einteilen: High-grade und non-high-grade. Non-high-grade bedeutet, dass Karzinome jahrelang schlummern und möglicherweise nie invasiv wachsen. Von den high-grades wissen wir, dass sie praktisch immer invasiv wachsen und die interduktale Phase nur sehr kurz ist. Die high-grades, also G3- invasive-Karzinome, sind wirklich gefährliche Erkrankungen. Es ist daher essentiell, sie im in-situ Stadium zu finden. Denn sobald sie invasiv wachsen, beginnt ein Wettrennen.
Das Interessante an unseren Daten ist, dass die MRT der Mammographie besonders in der Fähigkeit high-grade in-situ Karzinome zu entdecken nicht nur ebenbürtig, sondern, gänzlich unerwartet, sogar deutlich überlegen ist. Bei 167 in-situ Karzinomen lag die Sensitivität der Mammographie bei 52%, die der MRT bei 92%. Die Zahlen sprechen eindeutig für die MRT. Die Mammographie schnitt in der Diagnose von high-grade in-situ Karzinomen besonders schlecht ab: Über die Hälfte der high-grade DCIS waren mittels Mammographie nicht zu sehen - da sich gar keine Verkalkungen entwickelt hatten! Es scheint also, dass ein hoher Anteil der in-situ Karzinome nicht verkalkt und daher mit der Mammographie nicht diagnostiziert werden kann. Ich sagte eingangs, dass es sich bei 20% aller diagnostizierten Karzinome um in-situ Karzinome handelt. Wir wissen aber, dass fast alle Karzinome dieses Stadium durchlaufen. Wo also bleiben eigentlich die anderen?
Zu vermuten ist, dass uns die MRT in die Lage versetzt, vor allem mehr high-grade Karzinome im Frühstadium zu finden. Festhalten lässt sich, dass die MRT, anders als bislang gedacht, auch auf dem Sektor der prä-invasiven Stadien, also der in-situ Karzinome, der Mammographie überlegen ist. Für das non high-grade in-situ Karzinom sind die beiden Verfahren komplementär. Fur das high-grade in-situ Karzinom sind sie nicht komplementär - hier ist das MR klar besser.
HiE: Was fangen sie mit der Tatsache an, dass Sie einen Teil der low-grade Tumore im MR und einen Teil in der Mammo sehen?
Kuhl: Das bedeutet, dass die beiden Verfahren für die Diagnostik des non-high-grade DCIS komplementär sind. Eine meiner allerdings nicht zu belegenden Lieblings-Thesen lautet, dass es sich bei jenen 10% der DCIS, die wir im MR nicht sehen, wohl auch um die biologisch nicht relevanten Fälle handelt. Sie sind auf eine Invasion gar nicht vorbereitet und wachsen nie invasiv. Denn für invasives Wachstum benötigen die DCIS Gefäße, die Nahrung und Sauerstoff liefern. Wenn Gefäßbildung besteht, sehen wir die DCIS mit der MRT. Möglicherweise sehen wir also jene, welche die Invasion vorbereiten.
HiE: Was heißt das nun für Sie in der Konsequenz?
Kuhl: Wenn wir Brustkrebs früh erkennen wollen, müssen wir Brustkrebs ganz klar im in-situ oder frühen invasiven Stadium diagnostizieren. Wir wollen die high-grade Karzinome finden. Wenn wir also gleichzeitig wissen, dass das Untersuchungsverfahren, das wir derzeit zur Früherkennung einsetzen, invasive wie auch intraduktale Karzinome nur in der Hälfte aller Fälle findet, dann ist die logische Konsequenz eigentlich offenkundig.
Die Folge wäre konsequenterweise, MRT zwecks Früherkennung einzusetzen. Dies können wir derzeit aber noch nicht. Nicht nur aus Kostengründen, sondern auch, weil wir noch Daten sammeln müssen. Weil wir Untersuchungsstandards definieren, eine Qualitätssicherung analog zur Mammographie etablieren und Radiologen ausbilden müssen. Das ist teuer und am Ende eine Entscheidung der Gesundheitspolitiker.
HiE: Vielen Dank für das Gespräch.
This article is also available in English, please click here to read it.
25.06.2007