Artikel • Multiple Sklerose
MS-Diagnostik: Eine Erkundung von Raum und Zeit
Multiple Sklerose (MS) ist nicht heilbar, aber gut behandelbar. Ausschlaggebend für die Prognose sind eine frühe Diagnose und Therapie.
Neben der klinischen Untersuchung nimmt die Magnetresonanztomographie (MRT) den höchsten Stellenwert in der Diagnosestellung und der Detektion der Krankheitsaktivität bei MS ein. Wie man die Krankheit im MRT-Bild erkennt, gehört zum Basiswissen eines jeden Radiologen, sagt Prof. Dr. Jennifer Linn, Ärztliche Direktorin am Institut und der Poliklinik Neuroradiologie am Universitätsklinikum Carl Gustav Carus in Dresden.

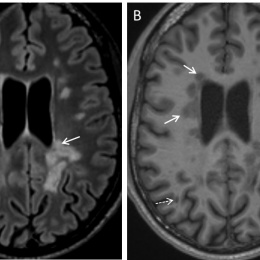
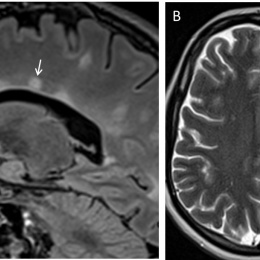
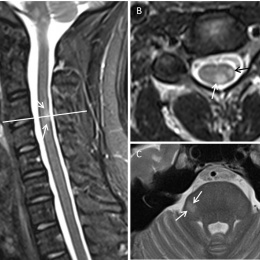
„MS verursacht relativ typische Bildmuster in der MR-Bildgebung“, erklärt sie. „Man unterscheidet hier zwischen verschiedenen Läsionstypen in Abhängigkeit von ihrer Lokalisation im Zentralnervensystem: periventrikuläre, juxtakortikale, und kortikale supratentoriell Läsionen sowie infratentorielle und spinale Läsionen.“ Während man noch vor wenigen Jahren glaubte, die MS sei eine Autoimmunkrankheit, die ausschließlich die weiße Hirnsubstanz angreife, weiß man es heute besser: „Mittlerweile gilt es als nachgewiesen, dass auch die graue Substanz von den pathologischen Veränderungen betroffen ist. Diese kortikalen Läsionen sind in den Standard-MR-Sequenzen jedoch häufig schlecht bis gar nicht zu erkennen. Durch den Einsatz spezieller Sequenzen wie der Double Inversion Recovery (DIR)-Pulssequenz lässt sich deren Sichtbarkeit jedoch signifikant erhöhen.“
Update Diagnose-Kriterien
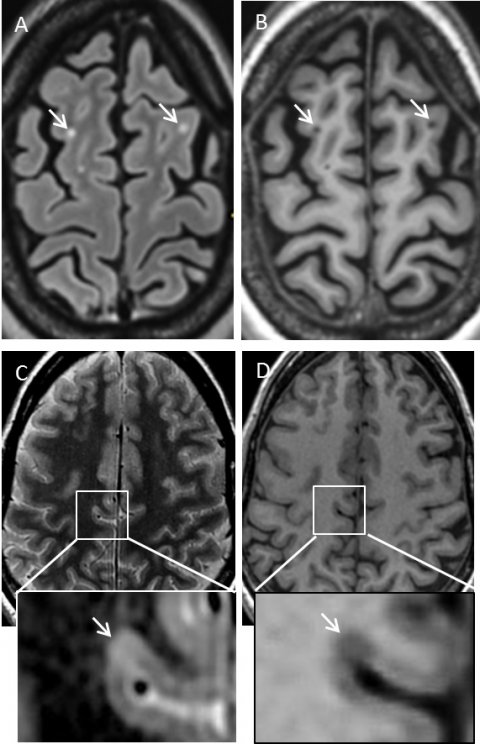
Zur Diagnosestellung der MS werden die sog. McDonald-Kriterien herangezogen. Diese beruhen auf dem Konzept der Läsionsdissemination in Raum und Zeit. Das bedeutet, dass das Auftreten von entzündlich-entmarkenden Herden an mehr als einem Ort (räumliche Dissemination) und zu mehreren Zeitpunkten (zeitliche Dissemination) als Beurteilungskriterien für den sicheren Krankheitsnachweis herangezogen werden. Die McDonald-Kriterien haben bereits mehrere Revisionen durchlaufen, die letzte erfolgte Ende 2017. Die wesentliche Neuerung der aktuellen Version bezieht sich auf die Liquordiagnostik, berichtet Prof. Linn: „Oligoklonale Banden im Nervenwasser können gemäß der aktuellen Version der Kriterien bei Vorliegen eines sog. isolierten klinischen Syndroms den bislang für die Diagnosestellung zusätzlich erforderlichen Nachweis der zeitlichen Dissemination ersetzen. Wenn also die Kriterien für eine räumliche Dissemination erfüllt sind und ein positiver Liquorbefund vorliegt, kann in dieser Situation die Diagnose bereits gestellt werden.“
Bezüglich der MR-Bildgebung beinhaltet die Überarbeitung der Diagnosekriterien nach McDonald ebenfalls zwei wichtige Neuerungen. Erstens zählen nun neben den juxtakortikalen auch die rein kortikalen Läsionen als Belege für den Nachweis der räumlichen Dissemination. Zweitens dürfen nun auch Läsionen, die zum Zeitpunkt der MR-Untersuchung symptomatisch sind, zum Nachweis der räumlichen bzw. zeitlichen Dissemination mitberücksichtigt werden. „Das war vorher nicht so“, erläutert die Neuroradiologin. „Diagnoseleitlinien sollen einerseits eine möglichst frühzeitige Diagnosestellung ermöglichen, andererseits nicht zu einer falsch positiven Diagnose führen. Daher hat man bislang bei der MS die symptomatischen Läsionen nicht mitgezählt, um eine “Doppelbewertung” dieser Läsionen, die ja schon aufgrund ihrer klinischen Präsentation gewertet wurden, zu vermeiden. Die wissenschaftlichen Publikationen der letzten Jahre haben jedoch gezeigt, dass die Einbeziehung symptomatischer Läsionen in die MR-Diagnose-Kriterien deren diagnostische Sensitivität erhöht, ohne die Spezifizität zu verringern.“ Dies ist essentiell, da es viele ZNS-Erkrankungen gibt, die differentialdiagnostisch gegenüber der MS abgegrenzt werden müssen wie z. B. die Neuromyelitis Optica, die irrtümlicherweise lange als MS-Subtyp anstatt als eigenständige Entität verstanden wurde. Die Differenzierung ist hier von entscheidender Bedeutung, da die beiden Erkrankungen unterschiedlicher Therapien bedürfen.
Notwendige Therapiekontrollen
Es gibt auch Entzündungsherde, die vom Patienten nicht als Symptom wahrgenommen werden und trotzdem einen Progress anzeigen
Jennifer Linn
Für eine individualisierte medikamentöse Therapie der MS sind routinemäßige MR-Kontrolluntersuchungen unabdingbar. Diese sollten alle sechs bis zwölf Monate stattfinden und zwar unabhängig vom klinischen Zustand des Patienten, betont Prof. Linn, denn: „Läsionen, die man im MRT sieht, müssen nicht zwangsläufig mit einem Schub einhergehen. Es gibt auch Entzündungsherde, die vom Patienten nicht als Symptom wahrgenommen werden und trotzdem einen Progress anzeigen. Das Ziel ist es aber, die MS mit der Therapie so einzudämmen, dass eben keine neue Krankheitsaktivität entstehen. Deshalb denkt man heutzutage auch dann über eine Medikamentenumstellung nach, wenn am Patienten keine klinische Verschlechterung festzustellen ist, aber während einer Verlaufskontrolle eine neue Läsion in der MR-Bildgebung zu sehen ist.“
Profil:
Prof. Dr. Jennifer Linn ist seit Oktober 2014 als Direktorin des Instituts und der Poliklinik für Diagnostische und Interventionelle Neuroradiologie des Universitätsklinikums Carl Gustav Carus in Dresden tätig. Zuvor war sie fünf Jahre lang Oberärztin und Leiterin des Forschungsbereichs der Abteilung Neuroradiologie an der Ludwig-Maximilians-Universität München. Sie erhielt mehrfach Stipendien der Deutschen Forschungsgemeinschaft (DFG), ist unter anderem Trägerin des Kurt-Decker-Preises der Deutschen Gesellschaft für Neuroradiologie und wurde mit einer Gastprofessur am Department of Neuroradiology der Johns Hopkins University in Baltimore ausgezeichnet.
Veranstaltung:
Dienstag, 15. Januar 2019, 12:30–13:00 Uhr
Entzündliche und degenerative Hirnerkrankungen
Prof. Dr. Jennifer Linn (Dresden)
Grundkurs: Technik und ZNS
16.01.2019