Interview • Übung macht den Meister
Im Notfall CT
In der Notfallmedizin ist das harmonische, patientenorientierte und zeitlich perfektionierte Zusammenwirken verschiedener Fachdisziplinen entscheidend. „Die Radiologie ist weit mehr als ein Dienstleister, hier sind wir in jedem Fall integraler und aktiver Bestandteil mindestens bis zur Diagnose – oft darüber hinaus“, erklärt Prof. Dr. Dr. Stefan Wirth, Geschäftsführender Oberarzt am Institut für Klinische Radiologie, Klinikum der Ludwig-Maximilians-Universität München, im Interview.
Wie sieht der typische Notfall aus und wie häufig tritt er auf?
Viele denken zuerst an Trauma und speziell an Polytraumata. Je nach Institution sind aber vor allem Lungenembolie, akutes Abdomen, Schlaganfall, Herzinfarkt und akute (große, gedeckte oder freie) Blutungen typisch. Wir haben pro Jahr circa 500 echte Polytraumapatienten. Nimmt man die anderen schweren und dringlichen Notfälle hinzu, steigt diese Zahl auf mehr als 5.000. Wird das noch um unklare, weniger dringliche Notfälle und solche Fälle, bei denen ein Ausschluss erfolgen muss (zum Beispiel Ausschluss Hirnblutung), erweitert, steigt die Zahl auf jährlich über 25.000 Patienten.
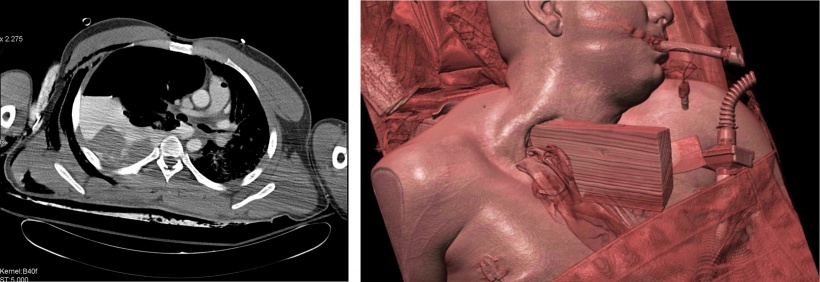
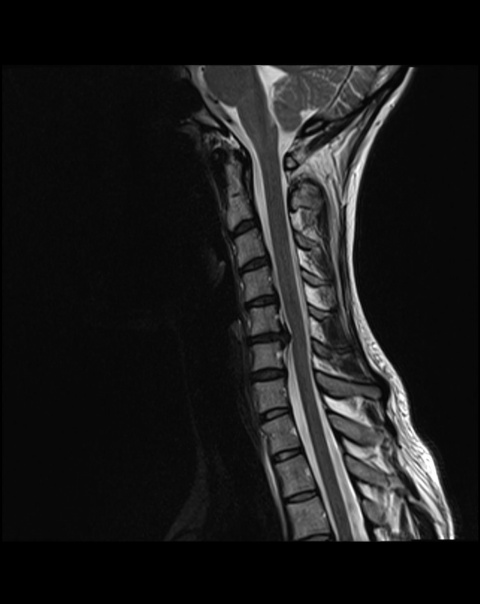
Abb. 2: Polytrauma mit stumpfer cerviko-thorakaler Pfählung.
Wie sieht das diagnostische Protokoll für Traumapatienten aus?
Traumapatienten sind zunächst Unfälle jeder Art und Ausprägung, doch nicht alles ist ein Notfall. Das geeignete Protokoll sieht unterschiedlich aus. Vieles aus dem MSK-Bereich kann hervorragend mittels Ultraschall beurteilt werden. Auch viele Brüche lassen sich schnell und gut radiographisch klassifizieren. Es gibt andererseits aber auch Brüche, bei denen eine Diagnose mittels CT im Endeffekt sinnvoller (gewesen) wäre. So kann es gelegentlich schwierig sein, Frakturen der Wirbelsäule, des Ellenbogens, Beckens oder Knies mittels Radiographie korrekt zu beurteilen. Zudem ist eine individuelle Abwägung im Hinblick auf Nutzen und Risiko des Einsatzes von Röntgenstrahlung erforderlich.
Durch dieses Verfahren kann nach etwas Übung auch beurteilt werden, ob ein Pneumothorax vorliegt.
Prof. Dr. Dr. Stefan Wirth
Relativ eindeutig ist der Fall bei Polytraumapatienten. Zuerst muss entschieden werden, ob es sich überhaupt um einen Polytraumapatienten, also einen mutmaßlich akut und lebensbedrohlich verletzten Patienten, handelt – die Einlieferung in den Schockraum allein ist nicht ausreichend. Sofern die baulichen und organisatorischen Gegebenheiten das erlauben, sollte ein schwerstverletzter Patient ohne Zeitverlust, das heißt während der Patientenübergabe, Entkleidung, Erststabilisierung, eine sogenannte eFAST erhalten. Das ist eine Ultraschalluntersuchung, die innerhalb von 30 bis maximal 60 Sekunden klären soll, ob freie abdominelle Flüssigkeit, ein Perikarderguss oder Pleuraerguss vorliegt. Durch dieses Verfahren kann nach etwas Übung auch beurteilt werden, ob ein Pneumothorax vorliegt. In allen anderen Fällen lautet die Empfehlung, so schnell wie möglich eine Ganzkörper-CT (WB-CT) standardisiert durchzuführen.
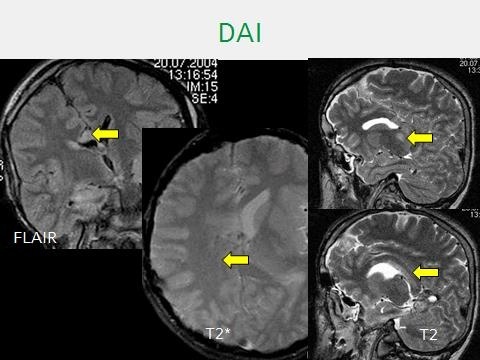
In unserer Einrichtung benutzen wir oft den Schockraum nur als Transitstrecke und bringen den Patienten sofort auf die CT-Liege. Das spart Zeit, denn jede Minute weniger rettet Leben. Ich empfehle eine Lagerung mit den Füßen zur CT-Gantry und ein gestrecktes Verschränken der Arme über dem Bauch. Das ist hervorragend standardisierbar, vermeidet Kabelchaos in der Gantry, schafft einen guten Zugang zum Kopf für die Anästhesie und verteilt die Artefakte der oberen Extremitäten gleichmäßig über Brust und Bauch. Danach erfolgt zügig der CT-Scout, auf dem man alle relevanten Pathologien ebenso sicher wie mittels Radiographie erkennen kann, der im Vergleich aber schneller ist. Zudem erlaubt der Scout, Konstellationen zu erkennen, bei denen man beim Protokoll besser vom Standard abweichen sollte, zum Beispiel bei einer arteriellen und/oder einer urographischen Phase bei Beckenverletzungen oder der Erweiterung des Scans auf den proximalen Oberschenkel, falls dort eine schwere Fraktur vorliegt.
Es ist überraschend, dass das CT-Protokoll nicht in einer Leitlinie festgelegt ist. Es ist nur zwingend, Kopf, Hals, Thorax und Abdomen abzubilden. Allerdings ist bekannt, dass dank Ganzkörperprotokoll ein Viertel mehr Patienten überleben. Deshalb empfehle ich eine native CCT, gefolgt von Hals/Thorax/Oberbauch in arterieller sowie dem gesamten Abdomen in portalvenöser Phase.
Und wann brauchen wir notfallmäßig eine MRT?
Überwiegend betrifft die Notfall-MRT akute pädiatrische, neurologische und muskuloskelettale Fragestellungen. Beim stumpfen Trauma des Körperstamms ist mit Ausnahme von einigen Herzverletzungen sowie im Fall akut aufgetretener, neurologischer Ausfallerscheinungen keine eindeutige Indikation zur Notfall-MRT ableitbar.
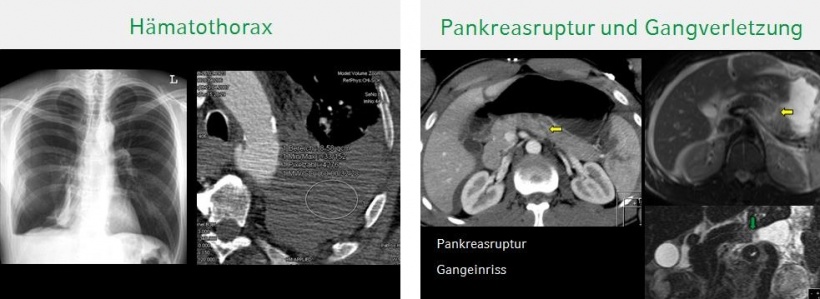
Abb. 2: Traumatische Pankreasruptur. Links: CT. Rechts Bestätigung durch MRT.
Eine gute Entscheidungshilfe ist die Klärung folgender Fragen:
1) Ist die aktuelle Fragestellung ausschließlich mit der MRT zu beantworten oder gibt es andere gewichtige Gründe, die MRT vorzuziehen (Beispiel: Abwägung Strahlenbelastung bei Kindern)?
2) Falls ja: Steht eine Therapieentscheidung an, die durch das Ergebnis der Notfall-MRT relevant beeinflusst wird? (Beispiel: OP versus keine OP)
3) Falls ja: Beinhaltet dabei zumindest eine der Therapieoptionen, dass in Abhängigkeit vom MRT-Befund sofort gehandelt werden muss, weil dem Patienten nach dem aktuellen Stand der Medizin ansonsten mit relevanter Wahrscheinlichkeit irreversibel Nachteile entstehen können (Beispiel: Refixation von Gelenkknorpel).
Generell ist zu diskutieren, ob bei einer nach 1) bis 3) gegebenen Indikation zur Notfall-MRT die Sequenzen so limitiert werden, dass eine akute Therapieentscheidung schnell getroffen werden kann.
Welche logistischen, technischen und personellen Limitationen und Herausforderungen gibt es bei der Notfallbehandlung?
Ohne MTRA gibt es aber keine Radiologie! Das mag dramatisch klingen, ist aber inzwischen in der Tat ein großes Problem.
Prof. Dr. Dr. Stefan Wirth
Alle nur erdenklichen. Bauliche Gegebenheiten wie kurze Wege und ob der CT am oder im Schockraum steht. Welche Geräte sind wann und in welcher Anzahl überhaupt verfügbar? Wie ist die Expertise aller betei-ligten Berufsgruppen? Bei den MTRAs muss die eklatante personelle Mangelsituation berücksichtigt werden. Die Ausbildung dauert lange, ist kostspielig, die Aufstiegschancen sind begrenzt, die Bezahlung ebenso. Mit Blick auf Nachtdienste und Gehalt machen private Einrichtungen oft sehr attraktive Angebote und bezahlen manchmal sogar zusätzliche Abwerbeprämien. Als Konsequenz herrscht in den großen Kliniken der Ballungszentren der Mangel. Ohne MTRA gibt es aber keine Radiologie! Das mag dramatisch klingen, ist aber inzwischen in der Tat ein großes Problem.
Von einem Ihrer Kollegen stammt das Zitat: „In der Notfallmedizin werden die Radiologen immer mehr zum Patientenmanager.“ Sehen Sie das auch so?
Für den Erfolg der Notfallbehandlung stehen zwei Dinge im Vordergrund: Standard und Übung. Notfallbehandlungen wie zum Beispiel das Polytrauma oder der Massenanfall von Verletzten werden regelmäßig geübt. Das klingt schwieriger als es ist, und ist umso leichter erreichbar, je weniger zu beherrschen ist. Gemeint ist vor allem der Standard beispielsweise für das CT-Protokoll. Ansonsten gibt es eine vollumfängliche Einbindung in das Qualitätsmanagement. Damit gibt es Kennzahlen, kontinuierliche Verbesserung und Instrumente, die als Qualitätszirkel fungieren. Hierbei werden auch die Schnittstellen berücksichtigt, zum Beispiel im Rahmen von Morbiditäts- und Mortalitätskonferenzen.

Profil:
Prof. Dr. med. Dr. rer. biol. hum. Dipl.-Informatiker univ. MBA EDIR Stefan Wirth hat zwischen 1988 und 1998 Humanmedizin und Informatik an der Technischen Universität und der Ludwig-Maximilians-Universität München studiert. Des Weiteren absolvierte er ein Studium zum Master of Business Administration an der Munich Business School. Ebenso verfügt er über das European Diploma in Radiology (EDIR). Er ist als Geschäftsführender Oberarzt am Institut für Klinische Radiologie, Klinikum der Ludwig-Maximilians-Universität München, tätig. Zudem ist er seit 2015 President Elect der European Society of Emergency Radiology, die er ab 2017 als Präsident führen wird.
04.05.2016