Krebstherapie
Forscher nehmen Tarnkappen der Tumorzellen ins Visier
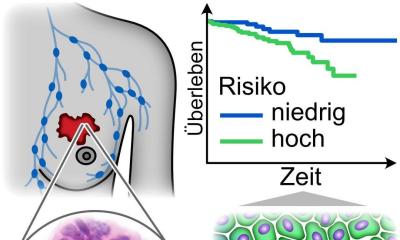
Tumorzellen entkommen bisweilen durch ausgefeilte Escape-Strategien der Immunabwehr. Eine neue Methode zur Auswertung von Biomarkern könnte diesen Schutzmechanismus bald aushebeln und den Weg für effektivere Krebsbehandlungen ebnen.
Jeden Tag entstehen im menschlichen Körper entartete Zellen mit dem Potenzial, dass sich aus ihnen ein Tumor entwickelt. Unser effektives Immunsystem erkennt diese kranken oder veränderten Zellen in der Regel und steuert über verschiedene Botenstoffe komplexe Reaktionen, um diese zu vernichten.
Seit langem untersucht die Wissenschaft die Strategien von Krebszellen, sich der körpereigenen Abwehr zu entziehen. Mit sogenannten Immun-Escape-Strategien „verstecken“ sich veränderte Zellen vor dem körpereigenen Abwehrsystem. Manche Krebszellen tarnen sich beispielsweise an der Oberfläche mit den für weiße Blutkörperchen typischen Eiweißstoffen und können sich so ungehindert im Körper verteilen und vermehren. Bei anderen Escape-Strategien entwickeln die Tumorzellen Eigenschaften, die die Schutzmechanismen des Körpers schwächen oder blockieren. So wird, um ein Beispiel zu nennen, die Ausschüttung von Zellhormonen gestoppt, die die Bildung von natürlichen Killerzellen, den Makrophagen, steuern. Oder es wird die natürliche Immun-Antwort auf fremde Strukturen durch die regulatorischen T-Zellen, den T-regs, unterdrückt.
Tückisch an den veränderten und potenziell tumorauslösenden Zellen ist, dass sie noch viele Eigenschaften von gesundem Gewebe aufweisen, sich fortlaufend verändern und im Zuge des Mutationsprozesses immer weniger eindeutige Signale einer kranken Zelle aussenden. Das Immunsystem erkennt sie nicht mehr und sie wachsen unkontrolliert – der Tumor entsteht.
Suche nach charakteristischen Gen-Defekten
„Wir verzeichnen eine Revolution bei der Behandlung von Karzinomen“, erklärt Prof. Dr. Arndt Hartmann, Direktor des Pathologischen Institutes am Universitätsklinikum Erlangen. „Immer mehr der Tarnkappen von Tumor-Erkrankungen werden entschlüsselt. Die noch vor wenigen Jahren klassische Behandlung zur Wachstumshemmung von Tumoren durch Strahlen- und Chemotherapien können wir deshalb zunehmend durch für die Patienten schonendere Immuntherapien ersetzen.“
Jede Tumorerkrankung weist charakteristische Gen-Defekte auf, die für Wachstum und Verbreitung des Tumors verantwortlich sind. Diese können auch als Biomarker dienen. Bei bestimmten Formen des nicht-kleinzelligen Lungenkarzinoms ist zum Beispiel eine Mutation des EGF-Rezeptors typisch, der bei Andocken eines bestimmten Proteins den Zellen das Signal zum Wachstum sendet. „Für diese Fälle existieren Wirkstoffe, die diese Signale unterbinden. Allerdings entwickeln die Zellen häufig Resistenzen, so dass der Tumor nach einigen Monaten erneut zu wachsen beginnt“, so Prof. Hartmann. „Die Forschung arbeitet daran, veränderte Zellen früher zu entdecken und die Tarnstrategien unterschiedlichster Tumor-Entitäten auszuschalten. Ziel ist es, das Immunsystem des Körpers wieder scharf zu stellen. Unsere Hoffnung ist es, neue Biomarker zu entdecken und spezifische Medikamente zu entwickeln, auf die der Tumor keine Resistenzen bildet.“
PD-L1 im Fokus der Forschung
Eine große Rolle bei der Immunabwehr spielen die sogenannten Immuncheck-points. Über sie werden bestimmte Reaktionen stimuliert oder blockiert. PD-L1 (Programmed Death-Ligand 1) ist ein Immunsignalweg zwischen Zellen, der von Tumoren zweckentfremdet wird, um ungestört wachsen zu können. „Studien zeigen, dass PD-L1 als Biomarker bei zahlreichen Tumorarten nachgewiesen werden kann und dort die natürliche Immunreaktion ausschaltet. In mehr als 50 Prozent aller bisher untersuchten Tumoren wurde der PD-L1 Signalweg nachgewiesen. Er ist hiermit einer der Schwerpunkte der aktuellen Krebsforschung“, betont der Pathologe. „Die Krebsimmuntherapie will die Escape-Mechanismen von Tumoren stoppen und gezielte Wirkstoffe mit PD-L1 Antagonisten analysieren.“ In den letzten drei Jahren wurden Immuntherapien unter anderem beim malignen Melanom, Lungenkarzinom und Nierenzellkarzinom zugelassen; Zulassungen beim Harnblasenkarzinom, Magenkarzinom und Kolonkarzinom stehen bevor.
Bislang greift der neue Ansatz vor allem bei Tumoren mit vielen genetischen Veränderungen. „Dazu gehören beispielsweise das sehr aggressive Lungen-, Blasen- oder Eierstockkarzinom. Über die Gen-Sequenzierung analysieren wir das Tumorgewebe. Patienten mit Lungenkarzinom, die viele Mutationen aufweisen und in mindestens 50 Prozent der Tumorzellen die genetische Information PD-L1 zeigen, reagieren laut aktueller Studien mit großer Wahrscheinlichkeit positiv auf die neuen Krebsimmuntherapien, die sogenannten Checkpoint-Inhibitoren mit monoklonalen Antikörpern. Diese y-förmigen Gebilde erkennen für das Krankheitsbild charakteristische Eiweißmoleküle, schalten Wachstumssignale aus und geben die Zellen zur Vernichtung durch das Immunsystem frei“, so der Experte. „Besonders interessant an den PD-L1 Hemmstoffen ist, dass diese hochwirksamen und in der Regel gut verträglichen Medikamente unabhängig von genetischen Veränderungen in der Zelle wirken. Das heißt, Resistenzen sind bei diesen Immuntherapien selten zu erwarten.“
Den Pathologen kommt laut Hartmann eine Schlüsselrolle zu: „Unsere Aufgabe ist es, weitere Biomarker zu identifizieren und immer mehr von den Prozessen bei der Tumorentwicklung zu verstehen. Die besondere Herausforderung liegt darin, angesichts der rasanten Entwicklung zuverlässige Tests für die Tumorerkennung und auch Therapien für stark immunogene Tumoren zu entwickeln.“
Quelle: Deutsche Gesellschaft für Pathologie e.V.
27.04.2017