Artikel • Rektum interdisziplinär
Die Chirurgie des Rektumkarzinoms
Rektumkarzinome werden von der Union internationale contre le cancer (UICC) als Tumore definiert, deren Unterrand bei der Messung mit dem starren Rektoskop 16 Zentimeter oder weniger von der Anokutanlinie entfernt sind. „Um ein Rektumkarzinom adäquat behandeln zu können, brauchen wir eine gute Bildgebung“, weiß Prof. Dr. Kai Nowak, Chefarzt der Klinik für Allgemein-, Gefäß- und Thoraxchirurgie am Klinikum Rosenheim.

Dazu kommen grundsätzlich drei Verfahren zum Einsatz: eine Rektoskopie, also eine Spiegelung des Mastdarms, die Magnetresonanztomographie, mit der sich Weichteile besonders gut darstellen lassen sowie die Endosonographie, bei der die Spiegelung des Darmtraktes mit Ultraschallsonden kombiniert wird. „Die Endosonographie ist hervorragend dazu geeignet, frühe Tumorstadien von fortgeschrittenen Stadien zu unterscheiden“, betont Nowak. Und das Stadium des Tumors ist neben seiner Lage von entscheidender Bedeutung für die Wahl der Methode bei der Behandlung.
Zentrales Element: Resektion des Primärtumors

Die Resektion des Primärtumors ist zentrales Element der kurativen Therapie des Rektumkarzinoms. „Bei der chirurgischen Behandlung steht das Operieren in der richtigen Schicht und die in-sano-Resektion an oberster Stelle“, unterstreicht der Rosenheimer Chirurg, der in seinem Vortrag beim Bayerisch-Österreichischen Röntgenkongress zum Thema Rektumkarzinom aus chirurgischer Sicht spricht. Von großer Bedeutung sei auch, die am besten geeignete Operationsstrategie zu wählen – vornehmlich minimalinvasiv – um beispielsweise auch bei tiefsitzenden Tumoren den Erhalt des Schließmuskels zu ermöglichen.
„In einem frühen Stadium (pT1) kann ein Rektumkarzinom entweder transanal im Zuge einer mikrochirurgischen Vollwandexzision oder mittels direkter Tumorexzision lokal abgetragen werden“, erläutert Nowak. Die Voraussetzungen dafür sind unter anderem, dass der Tumor im Staging lymphknotennegativ ist mit einer maximalen Ausdehnung von drei Zentimetern, sich lediglich in die dünne Bindegewebsschicht unterhalb der Darmschleimhaut (Submukosa) ausgebreitet hat und weder Lymph- noch Blutgefäße infiltriert sind. In diesem Stadium führt weder eine präoperative noch eine postoperative Strahlentherapie oder eine medikamentöse Tumortherapie zu einer weiteren Reduktion der Rezidivrate.
Reduzierte Rezidivrate
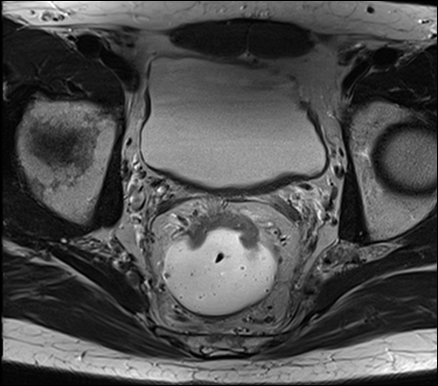
In frühen Tumorstadien (bis T2, N-) sind die partielle mesorektale Exzision (PME) für Tumore des oberen Rektumdrittels oder die totale mesorektale Exzision (TME) für Tumore des unteren Rektumdrittels als Primärtherapie Standard. Diese standardisierten chirurgischen Operationsverfahren zur kontinenzerhaltenden Behandlung des Rektumkarzinoms haben in den letzten 20 Jahren die Rezidivrate nach Operationen erheblich gesenkt. „Bei Präparation in der korrekten Schicht entlang der mesorektalen Faszie werden die sensiblen Nervengeflechte des Beckens geschont“, erklärt Nowak. Der Unterschied zwischen den beiden Verfahren: Bei der TME wird das gesamte Fettgewebe zwischen Rektum und Kreuzbein (Mesorektum) entfernt, bei der PME wird ein Sicherheitsabstand zum Tumorunterrand eingehalten, sodass ein Restvolumen an Mesorektum im kleinen Becken verbleibt.
Bei weiter fortgeschrittenen Tumorstadien ist die Primärtherapie abhängig von der Tumorlokalisation. Für Karzinome im unteren und mittleren Rektumdrittel wird die präoperative Strahlen- oder Strahlenchemotherapie empfohlen. Bei Karzinomen im oberen Rektumdrittel wird der Nutzen der Strahlentherapie kontrovers diskutiert – wobei laut den aktuellen Leitlinien einem Vorgehen analog zum Kolonkarzinom, also eine primäre Resektion des Tumors, der Vorzug gegeben werden sollte. Auch hier gilt: „Es muss ein angemessener Sicherheitsabstand zum gesunden Gewebe eingehalten werden, außerdem dürfen die Faszie des Mesorektums und die Beckennerven nicht verletzt werden“, fasst Nowak die entscheidenden Grundsätze der chirurgischen Therapie zusammen.
Profil:
Prof. Dr. Kai Nowak ist Chefarzt der Klinik für Allgemein-, Gefäß- und Thoraxchirurgie am Klinikum Rosenheim. Der Allgäuer, der in Greifswald und Heidelberg studierte, habilitierte sich 2009 in Heidelberg für das Fach Chirurgie. Im Bereich Thoraxchirurgie wurde Nowak am renommierten Royal Brompton Hospital in London ausgebildet. Von 2013 bis 2017 war er an der Chirurgischen Klinik der Universitätsmedizin Mannheim geschäftsführender Oberarzt mit zusätzlicher Verantwortung für den Bereich oberer Gastrointestinaltrakt. Seine wissenschaftlichen und klinischen Schwerpunkte liegen in neuen minimalinvasiven Verfahren und der Tumorchirurgie.
Veranstaltungshinweis:
Freitag, 27. September 2019, 16:30-16:45 Uhr
Raum: Rosenheim
Session: Symposium 8 – Radiologie trifft Onkologie – Rektum/Leber
Rectum-Ca aus chirurgischer Sicht
Prof. Dr. Kai Nowak (Rosenheim)
26.09.2019