News • Fadenwurm bringt Fortschritt
Alzheimer: Forscher finden "Nervenzelle 0"
Demenzerkrankungen sind eine große Belastung vor allem für ältere Menschen. Nach Angaben des Arzneimittelherstellers Novartis leiden allein in Deutschland rund eine Million Menschen daran; Alzheimer hat dabei einen Anteil von rund 70 Prozent. Weil die Menschen immer älter werden, steigt die Zuwachsrate exponentiell.
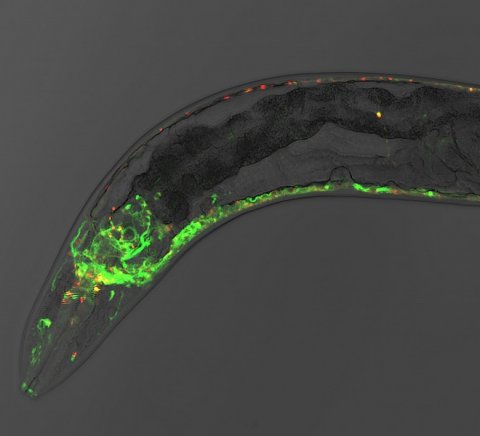
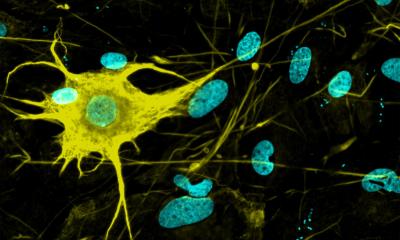
© Christian Gallrein / Universität Bremen
Hoffnung machen Forschungserfolge – und ein bedeutendes Resultat kommt jetzt aus der Universität Bremen: Die Zellbiologin Professorin Janine Kirstein und ihre Arbeitsgruppe haben in Fadenwürmern die „Nervenzelle 0“ gefunden – also die Nervenzellen, in der die Alzheimer-Erkrankung beginnt. Weil sich die Ergebnisse auf den Menschen übertragen lassen, könnten jetzt gezieltere Ansatzpunkte zur Verhinderung oder Verlangsamung der Krankheit entwickelt werden.
Die Forscher veröffentlichten ihre Erkenntnisse jetzt im Journal Progress in Neurobiology.
„Im Alterungsprozess des Menschen kommt es in unseren Nervenzellen in steigendem Maße zu Fehlern“, erläutert die Bremer Hochschullehrerin. „Bei Alzheimer kommt es beispielsweise zunehmend zu einer Anhäufung von fehlgefalteten Proteinen, die dann verklumpen und längliche, seilartige Strukturen ausbilden.“ Diese „Zugseil-Strukturen“ können große Hirnareale befallen und führen schließlich zu Erkrankungen wie Alzheimer oder auch Parkinson – und im schlimmsten Falle zur Demenz mit allen verbundenen kognitiven Beeinträchtigungen.
Man könnte zum Beispiel einen Marker entwickeln, der einen Rückschluss darüber zulässt, ob die Degeneration bereits begonnen hat
Janine Kirstein
Bei der Forschung an Fadenwürmern ist es Janine Kirstein und ihrer Arbeitsgruppe nun gelungen, diesen Prozess sichtbar zu machen und vor allem den „Startpunkt“ der Krankheit – die „Nervenzelle 0“ – zu identifizieren. „Fadenwürmer eigenen sich deshalb sehr gut, weil sie auf molekularer Ebene identisch zum Menschen sind. Sie sind zudem transparent, weshalb die Vorgänge durch Fluoreszenz-Farbstoffe sichtbar gemacht werden können.“ Im Verlauf der Forschungen entdeckte die Gruppe, in welchen Zellen die Verklumpung zuerst auftritt. Ein Vorteil ist dabei, dass der Lebenszyklus des Fadenwurmes von der Geburt bis zum Tod nur einen Monat beträgt: „Am Menschen verbieten sich solche Forschungen aus ethischen Gründen, und selbst bei einer Maus würde der Zyklus zwei Jahre dauern“, so Janine Kirstein. Im Fadenwurm hingegen laufen die Vorgänge schnell ab und lassen sich im Tagesrhythmus beobachten.
Die Ergebnisse aus der Forschung der Bremer Arbeitsgruppe lassen es nun zu, auch beim Menschen gezielt auf die Nervenzellen zu fokussieren, in der neurodegenerative Erkrankungen wie Alzheimer beginnen. „Man könnte zum Beispiel einen Marker entwickeln, der einen Rückschluss darüber zulässt, ob die Degeneration bereits begonnen hat“, so die Professorin. „Dementsprechend schneller könnte man dann handeln, um weitergehende Folgen zu vermeiden.“ Infolge der Publikation in „Progress in Neurobiology“ hat die Arbeitsgruppe um Janine Kirstein bereits durch den Alzheimer Forschung Initiative e.V. eine Anschubfinanzierung von 50.000 € zugesprochen bekommen, um mit diesen Mitteln weiterführende Projekte entwickeln zu können.
Die Alzheimer-Krankheit wird durch die Fibrilisierung des Aβ-Peptids (Amyloid beta) und des tau-Proteins hervorgerufen. Aβ-Peptide entstehen bei jedem Menschen, aber nur ein relativ kleiner Bevölkerungsanteil erkrankt an Alzheimer. Der größte Risikofaktor ist das Alter. Bei den über 80-Jährigen beträgt der Anteil der Alzheimer-Erkrankten 20%; er stiegt auf 30 bis 50% bei den 85-Jährigen. Die Einzelmoleküle sind harmlos; erst wenn sie sich zusammenlagern, können sie toxische Aggregate bilden. In den vergangenen Jahren zeigte sich, dass sich die Aggregation des Aβ-Peptids über das gesamte Gehirn ausbreiten kann. Setzt sich diese Kaskade einmal in den Gang, kann man sie nicht mehr aufhalten oder gar umkehren. Bisher wusste man lediglich, dass die ersten fibrilären Aβ-Aggregate in der Großhirnrinde und im Hippocampus des Gehirns auftreten. Wo genau die Aggregation beginnt, war jedoch unbekannt.
Der Arbeitsgruppe von Janine Kirstein gelang es nun, ein neues Tiermodell der Alzheimer-Erkrankung im Fadenwurm Caenorhabditis elegans zu generieren. Mit Hilfe dieses Krankheitsmodells konnten ihre Mitarbeiter zeigen, dass die Aggregation des Aβ-Peptids in genau sechs Nervenzellen – den IL2-Neuronen – beginnt und sich von dort aus systematisch auf alle Nervenzellen ausweitet.
Dieser Artikel könnte Sie auch interessieren

News • Problematische Proteine
Die "Leibgarde" der Parkinson-Krankheit
Helferproteine in menschlichen Zellen gehen eine dynamische Verbindung mit dem Parkinson-Protein α-Synuclein ein. Wird die Beziehung zu diesen "Leibwächtern" gestört, kommt es zu Zellschäden und zur Entstehung der für Parkinson typischen Lewy-Körperchen. Dies berichtet ein Forschungsteam am Biozentrum der Universität Basel in "Nature".
Wäre es nun auch möglich, den Prozess der Übertragung auf die anderen Nervenzellen zu unterdrücken? Der Nematode ist genetisch leicht zugänglich und erlaubt zellspezifische Manipulationen. Die AG Kirstein zeigte, dass eine gezielte Inhibition der Aβ-Aggregation in den IL2-Neuronen in der Tat die Aggregationskaskade und Übertragung auf andere Neuronen verlangsamt. Zudem konnte eine Reduktion der Toxizität und einer Erhöhung der medianen Lebensspanne beobachtet werden.
Ob sich diese Erkenntnisse auf wesentlich komplexere Modellsysteme wie der Maus übertragen lassen, wird sich zeigen. Die identifizierten IL2-Neuronen nutzen den gleichen Neurotransmitter (Acetylcholin) wie die Mehrheit der Neuronen der Gehirnareale, die zuerst von der Aβ-Aggregation betroffen sind. Eine direkte Zuordnung der homologen Neuronen ist nicht möglich. Aber dennoch helfen die Caenorhabditis elegans-Daten sehr, da man nun gezielt nach den „Start“-Neuronen in komplexeren Systemen suchen kann, um auch hier frühzeitig zu intervenieren und so die Aggregationskaskade aufzuhalten. Diese Erkenntnisse sind damit sowohl für die Diagnostik als auch für die Entwicklung neuer therapeutischer Ansätze hoch relevant. Sie könnten bei der Beantwortung folgender Fragen helfen: Was macht die IL2 Neuronen so anfällig für Aβ-Aggregation? Worin unterscheiden sich die IL2-Nervenzellen von anderen Neuronen? Wie erfolgt die Übertragung und Ausweitung der Aβ-Aggregation zwischen den Nervenzellen? Können wir unsere eigenen Schutzsysteme wie die molekularen Chaperone und Proteasen aktivieren, um eine Aβ-Aggregation zu unterdrücken?
Quelle: Universität Bremen
02.02.2021