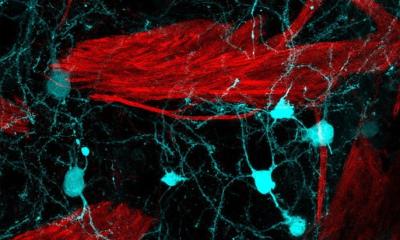
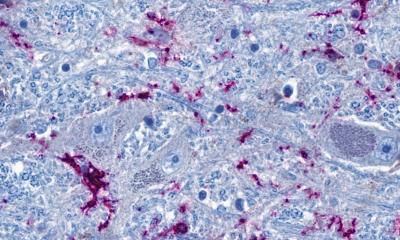
Bildquelle: MHH; Foto: Karin Kaiser
News • Erfolg gegen John-Cunningham-Virus
PML: Immuntherapie stoppt tödliche Hirnentzündung
Ein Team der Medizinischen Hochschule Hannover (MHH) setzt erfolgreich fremde Immunzellen gegen das humane JC-Virus ein und heilt Schwersterkrankte.
Die progressive multifokale Leukenzephalopathie (PML) ist eine seltene, aber schwerwiegende Gehirninfektion. Sie zerstört das Hirngewebe allmählich und führt häufig innerhalb von wenigen Wochen zum Tod. Ausgelöst wird sie vom humanen Polyomavirus 2 – auch bezeichnet als John-Cunningham-(JC-)Virus. 2021 hat ein interdisziplinäres Team der Medizinischen Hochschule Hannover (MHH) um Professor Dr. Thomas Skripuletz, Oberarzt an der Klinik für Neurologie mit Klinischer Neurophysiologie, einen bahnbrechenden Weg gefunden, die Ausbreitung des Virus aufzuhalten. Seitdem bietet die Klinik eine Behandlung mit neuen Abwehrzellen an, die das Virus im Körper der Betroffenen zurückdrängen können. Diese direkt isolierte allogenen virusspezifischen DIAVIS-T-Zellen stammen aus dem Blut gesunder Menschen, die mit dem Virus infiziert waren. Sie verfügen über passgenaue Abwehrzellen aus der Gruppe der weißen Blutkörperchen. Die T-Lymphozyten erkennen die angreifenden JC-Viren als körperfremd und leiten eine Immunantwort ein.
Die DIAVIS-T-Zellen werden am Institut für Transfusionsmedizin und Transplantat Engineering unmittelbar aus Spenderblut isoliert und stehen innerhalb von 24 Stunden für die Therapie zur Verfügung. In einer wissenschaftlichen Auswertung von 28 Patienten haben die Forschenden nun die Wirksamkeit ihrer Therapie analysiert. „Wir haben festgestellt, dass die Mehrheit unserer Patienten auf die Behandlung anspricht, sich von ihren Beschwerden erholt und dank der Therapie die Virusinfektion überlebt“, betont Professor Skripuletz. Die Ergebnisse sind in der Fachzeitschrift „JAMA Neurology“ veröffentlicht.
PML steht vermutlich zu selten im Blick der behandelnden Ärzte, auch weil es bislang keine Heilungsmöglichkeit gab
Thomas Skripuletz
Das Virus infiziert etwa 70-90% aller Menschen weltweit, ohne dass die meisten es überhaupt bemerken. Doch einmal in den Körper gelangt, schlummert das Erbgut des Erregers dort weiter. Ist das Immunsystem von einer schweren Erkrankung oder immunsuppressiven Medikamenten geschwächt oder stillgelegt, kann sich das Virus genetisch verändern. Dank der Mutation ist es ihm dann möglich, über das Blut in das Zentralnervensystem einzuwandern und dort Zellen zu infizieren. Bis zur Entwicklung der neuen Behandlungsmethode gab es nur eine Option für Patienten, die Medikamente zur Unterdrückung ihres körpereigenen Abwehrsystems einnahmen: Die Immunsuppressiva wurden abgesetzt. Seit Entdeckung der Therapiemöglichkeit mit DIAVIS-T-Zellen kommen PML-Betroffene aus dem In- und Ausland an die MHH, um sich behandeln zu lassen. Allerdings handelt es sich bislang um Einzelfallentscheidungen für diese Behandlungsoption.
Das Übertragen der DIAVIS-T-Zellen funktioniert allerdings nur dann, wenn die Zellen der Spendenden mindestens zu 50% in den Gewebemerkmalen des Empfängers übereinstimmen, also HLA-teilpassend sind. Die virusspezifischen T-Zellen stammen in der Regel von Familienspendern oder aus dem einzigartigen T-Zell-Spenderregister alloCELL der MHH. „Dort registrieren wir nicht nur die HLA-Merkmale der Blutzellen, sondern bestimmen gleichzeitig die Anzahl spezifischer T-Zellen gegen unterschiedliche Viren“, sagt Professorin Dr. Britta Eiz-Vesper, Immunologin am MHH-Institut für Transfusionsmedizin und Transplantat Engineering. Weil das Institut zudem einer der deutschlandweit führenden Hersteller für Virus-spezifische T-Zellen ist, kann die Wissenschaftlerin geeignete Personen für eine T-Zell-Spende schnell auffinden und dann die T-Zellprodukte innerhalb weniger Tage nach Anfrage dem Patienten zur Verfügung stellen. Dieser kurze Zeitrahmen ist für PML-Betroffene von entscheidender Bedeutung. Weil nur eine niedrige Zelldosis erforderlich ist, ist die Wahrscheinlichkeit für Komplikationen wie die Graft-versus-Host-Erkrankung gering, bei der die Immunzellen des Spenders den Empfängerorganismus angreifen, weil nur eine niedrige Zelldosis erforderlich ist.
Um die Ergebnisse wissenschaftlich zu bestätigen, bereiten die Forschenden nun eine klinische Phase-2-Studie vor, die vom Bundesministerium für Bildung und Forschung (BMBF) gefördert wird. Erbringt die klinische Studie den allgemeinen Wirknachweis der Behandlungsmethode, könnte daraus eine für alle PML-Betroffene zugelassene Therapie werden. Und das betrifft möglicherweise mehr Menschen als bisher angenommen. „PML steht vermutlich zu selten im Blick der behandelnden Ärzte, auch weil es bislang keine Heilungsmöglichkeit gab“, sagt der Neurologe. Und langfristig ließe sich das Therapieprinzip auch auf andere neurologische Viruserkrankungen ausweiten. „Wir sind überzeugt, dass unsere Methode die Behandlung von Infektionskrankheiten revolutionieren wird.“
Quelle: Medizinische Hochschule Hannover
27.11.2024