Artikel • Brust-Screening
MRT mit Kurz-Protokoll fischt aggressive Tumoren raus
Prof. Christiane Kuhl erläutert, warum und in welchen Fällen eine kernspintomographische Untersuchung – mit abgekürztem Protokoll – bei der Brustkrebsvorsorge besser greift als die Mammographie.
Über die Sinnhaftigkeit von Brustkrebsscreeningprogrammen tobt seit Jahren ein Streit. Die Befürworter verweisen darauf, dass die frühzeitige Erkennung eines Mammakarzinoms vielen Frauen das Leben rettet. Die Gegner argumentieren, dass der Brustkrebs-Check, vor allem aufgrund von Überdiagnostik, mehr Schaden anrichtet, als er verhindert. Seit Kurzem aber taucht in der Diskussion immer häufiger eine neue Perspektive auf: Brustkrebs-Früherkennungsprogramme sind grundsätzlich sinnvoll – nur muss vielleicht auf ein anderes Pferd gesetzt werden. „Die Mammographie leistet in der Früherkennung grundsätzlich gute Dienste. Allerdings funktioniert sie nicht bei allen Frauen gleich gut – je nach Drüsengewebs-Dichte ist ihre Treffsicherheit erheblich limitiert. Vor allem aber bietet sie ein ‚Sensitivitäts-Profil‘, das am eigentlichen klinischen Bedarf vorbeigeht“, bekräftigt Prof. Dr. Christiane Kuhl, Direktorin der Klinik für Diagnostische und Interventionelle Radiologie am Uniklinikum Aachen.
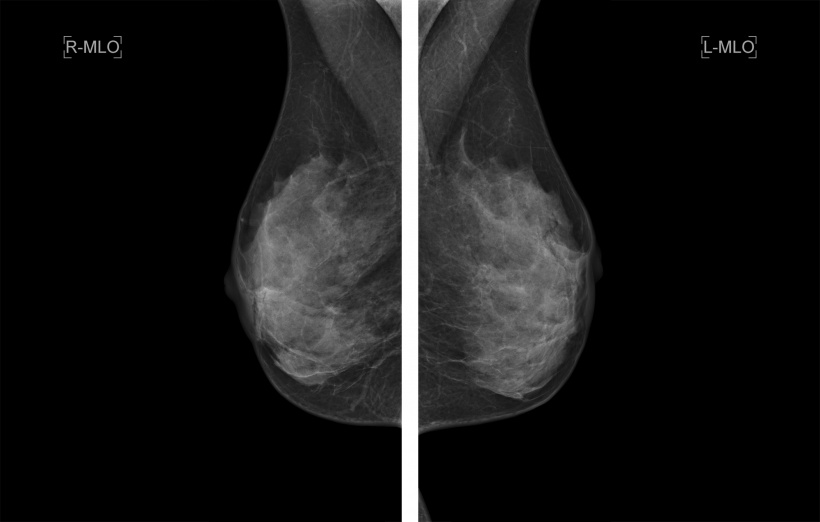
Das Ziel der Früherkennung, so Kuhl, müsse es sein, möglichst früh jene Karzinome zu entdecken, die biologisch aggressiv sind, schnell wachsen und das Potenzial zur Metastasierung haben. „Diese Karzinome müssen wir früh finden – noch bevor sie sich durch klonale Diversifizierung einer gezielten Therapie entziehen können.“ Andere Veränderungen, etwa biologisch indolente Krebsvorstufen (DCIS) und manche hochdifferenzierte invasive Karzinome, würden sich auch un-diagnostiziert und unbehandelt zeitlebens nie zu einer lebensbedrohlichen Krebserkrankung weiterentwickeln. Solche Veränderungen sollten bei einem Brustkrebsscreening am besten gar nicht erst diagnostiziert werden. „Das Problem: Die radiographische Brustkrebsdiagnostik – also die digitale Mammographie und die Tomosynthese – bieten dieses gewünschte Sensitivitätsprofil nicht“, erläutert die Radiologin, im Gegenteil: „Die Mammographie hat eine besonders hohe Empfindlichkeit für eher langsam wachsende Mammakarzinome und Brustkrebsvorstufen.“ Denn die Mammographie bildet pathophysiologische Vorgänge ab, die mit gebremstem Wachstum einhergehen: Architekturstörungen, die durch Sauerstoffmangel verursacht werden, Verkalkungen, die durch tote Zellen entstehen, Spikulierungen, die bei langsam wachsenden Karzinomen gebildet werden. Schnell wachsende Karzinome zeigen sich oft nicht in solchen Befunden und sind dann in der Mammographie entweder gar nicht zu erkennen – oder kaum von gutartigen Tumoren oder gar Zysten zu unterscheiden.

Das führe dadurch zum einen zu einer Überdiagnose: „Ein relevanter Anteil der DCIS, also Brustkrebs-Vorstufen und kleinerer hochdifferenzierter Karzinome, die wir durch Mammographie-Screening finden, würde auch ohne Behandlung nie zum Tode führen“, erklärt Kuhl. Derselbe Sachverhalt führe jedoch auch zu einer Unterdiagnose: Zwischen 30% und 50% der Brustkrebse, die bei Frauen entstehen, die tatsächlich am Mammographie-Screening teilgenommen haben, werden nicht durch die Mammographie entdeckt, sondern werden klinisch tastbar. „Früher glaubten wir, diese sogenannten Intervall-Karzinome seien seit der letzten Mammographie neu entstanden – aber das ist nicht richtig. Es handelt sich überwiegend um Karzinome, die bereits vorhanden, aber mit der Mammographie nicht darstellbar waren“, erklärt Kuhl. „Intervallkarzinome sind besonders häufig eben solche biologisch aggressiven Karzinome, die die Mammographie besonders schlecht erkennen kann.“ Da Intervallkarzinome überproportional häufig biologisch aggressiv sind, ist die Intervallkarzinom-Rate ein wesentlicher Treiber der Brustkrebs-Mortalität. „Setzen wir die MRT zur Früherkennung ein, sinkt die Intervallkarzinom-Rate auf null Prozent“, betont Kuhl. „Das haben wir sowohl für Frauen mit hohem als auch mit ganz ‚normalem‘ Brustkrebs-Risiko zeigen können.“ Gleichzeitig räumt sie mit alten Vorstellungen auf: „Die falsch-positiv-Rate der MRT ist dabei übrigens genauso hoch wie die der Mammographie – wir erzeugen also keineswegs häufiger ‚falschen Alarm‘.“
Je biologisch aggressiver ein Karzinom ist und damit in der Lage, zu wachsen und die Umgebung für die eigenen Zwecke zu manipulieren, desto besser ist es kernspintomographisch sichtbar
Christiane Kuhl
Die Aachener Radiologin hält die Magnetresonanztomographie daher für das weitaus bessere Screeningverfahren: „Die MRT hat genau das umgekehrte Sensitivitätsprofil: Je biologisch aggressiver ein Karzinom ist und damit in der Lage, zu wachsen und die Umgebung für die eigenen Zwecke zu manipulieren, desto besser ist es kernspintomographisch sichtbar.“ Um in der MRT sichtbar zu sein, muss ein Karzinom oder ein DCIS pathophysiologische Prozesse anschieben, die für das Wachstum von Brustkrebs und seine Metastasierungsbereitschaft notwendig sind. Hierzu gehört die Angiogenese – also die Bildung von Gefäßen, um den vermehrten Sauerstoff- und Nährstoffbedarf zu decken. Auch gehört dazu die lokale Produktion von Proteasen, also eiweiß-spaltenden Enzymen, die dem Karzinom erlauben, in die Umgebung einzuwachsen und sich in Blut- und Lymphgefäße zu „verschiffen“, also zu metastasieren. „Je besser ein Karzinom in dieser Hinsicht aufgestellt ist – desto mehr wird es anreichern, desto besser wird es MR-tomographisch erkennbar sein.“ Umgekehrt bleibt die MRT bei vielen Frauen mit sogenanntem „low-grade DCIS“ unauffällig – etwas, das man ihr früher angelastet und als Grund herangezogen hat, auf die Durchführung einer Mammographie zur Mikrokalkdiagnostik zu pochen. „Heute wissen wir, dass es vielleicht ein wesentlicher Vorzug der MRT ist, keine Mikroverkalkungen darzustellen, damit solche Veränderungen gar nicht erst diagnostiziert werden“, meint Kuhl.
Abgekürzter MRT
„Richtig interessant wird es, seit wir mit dem ‚Abbreviated MRI‘ (abgekürzter MRT) ein Verfahren vorgestellt haben, das es uns erstmals tatsächlich ermöglicht, über einen flächendeckenden Screening-Einsatz der MRT nachzudenken“, so die Radiologin. „Wir haben im Rahmen einer größeren Studie zeigen können, dass wir mit einer Untersuchungszeit von 3 Minuten auskommen, um Brustkrebs sicher zu finden und MR-tomographisch zu charakterisieren. Vor allem aber haben wir belegen können, dass die Inanspruchnahme des Radiologen – ein sicherlich wesentlicher Kostenfaktor und maßgebliches Kriterium für die Praktikabilität von Früherkennungsprogrammen – nur wenige Sekunden beträgt.“ Die Radiologin spricht von einem bevorstehenden Paradigmenwechsel: die MRT ist nicht mehr als „Ende der Fahnenstange“ für ausgewählte Patienten zu sehen, sondern – mit abgekürztem Protokoll – als Erstliniendiagnostik.
Wir brauchen eine moderne, risiko-adaptierte Früherkennung
Christiane Kuhl
„Das Prinzip lässt sich nicht nur für die Brust anwenden. Vielmehr haben wir bereits belegt, dass für die Früherkennung des Prostata-Karzinoms ähnliches gilt. Natürlich bestehen noch große Vorbehalte“, räumt Kuhl ein, insbesondere in Deutschland. Doch sie hat erreicht, dass eine größere prospektive Multicenter-Studie von ECOG/ACRIN (Eastern Cooperative of Oncology Group / American College of Oncology Imaging Network) finanziert wird, um die diagnostische Leistungsfähigkeit der abgekürzten MRT mit der bestmöglichen mammographischen Diagnostik, der digitalen Tomosynthese, in Hinblick auf die Brustkrebs-Früherkennung zu vergleichen. Kuhl jedenfalls fordert, dass das Konzept der „Einheitsdiagnostik für alle“ aufgegeben wird. „Wir brauchen eine moderne, risiko-adaptierte Früherkennung. Eine personalisierte Medizin, angepasst an das individuelle Erkrankungsrisiko – mit darauf zugeschnittener Wahl der Waffen, also der bildgebenden Verfahren.“
Profil:
Prof. Dr. Christiane Kuhl ist seit 2010 Direktorin der Klinik für Diagnostische und Interventionelle Radiologie des Universitätsklinikums Aachen. Die Fachärztin für Radiologie wurde 1966 in Bonn geboren, ging dort zur Schule, studierte im Anschluss Medizin und nahm 2004 eine C3-Stelle in der Onkologischen Diagnostik und Interventionellen Radiologie am Uniklinikum Bonn an. Kuhl zählt zu den renommiertesten deutschen Brustkrebsforschern und macht sich insbesondere für die Brustkrebs-Früherkennung mittels Magnetresonanztomographie stark. Ihre Arbeiten wurden im In- und Ausland mit verschiedenen Preisen gewürdigt.
Veranstaltungshinweis:
Do, 09.11.2017, 15:00 – 15:30
Früherkennung mittels MRT: mal anders denken
Prof. Dr. Christiane K. Kuhl, Aachen
Session: Mammadiagnostik (mit TED)
Congress-Saal
06.11.2017