Bildquelle: Adobe Stock/Gorodenkoff
News • Notfall-Einsatzmobile
Schlaganfall: Studie belegt Nutzen von „Mobile Stroke Units“
Eine „Mobile Stroke Unit“ (MSU) ist ein speziell ausgestatteter Rettungswagen, in dem Patienten mit Verdacht auf einen ischämischen Schlaganfall schon am Einsatzort versorgt werden können.
Eine Datenauswertung1 bestätigte, dass der Einsatz von MSU mit signifikant weniger Folgeschäden für die Betroffenen einhergeht. Allerdings gab es keinen Effekt auf die Sterblichkeit. Gemäß einer ökonomischen Betrachtung2 führt der Einsatz von MSU zu mehr qualitätskorrigierten Lebensjahren (QALY), die Mehrkosten pro QALY seien im international akzeptierten Rahmen und damit vertretbar. Daher sollten MSU in Zukunft zum Versorgungsstandard gehören, argumentieren Experten der Deutschen Gesellschaft für Neurologie (DGN).
Nach einem ischämischen Schlaganfall (Verschluss eines Hirngefäßes) muss innerhalb weniger Stunden die Durchblutung des betroffenen Hirnareals wiederhergestellt werden, um das Risiko für bleibende neurologische Schäden wie Lähmungen oder Verlust der Sprechfähigkeit zu minimieren („time is brain“). Dafür werden gerinnselauflösende Medikamente eingesetzt (sog. Thrombolyse). Es sind jedoch nicht alle Betroffenen mit Schlaganfall-Symptomen für eine Thrombolyse geeignet. Insbesondere müssen Hirnblutungen (hämorrhagische Schlaganfälle) abgegrenzt werden (in bis zu 20% die Ursache von Schlaganfällen), da diese durch eine Thrombolyse verschlechtert würden. Daher muss immer vor Beginn einer „Lyse“ zunächst eine zerebrale Bildgebung (CT, MRT) erfolgen.
Ein Stroke-Einsatz-Mobil („STEMO“ oder Mobile Stroke Unit „MSU“) ist ein speziell ausgerüsteter Rettungswagen (RTW), der unter anderem mit einem CT-Gerät ausgestattet ist, so dass die Diagnose direkt nach dem Eintreffen der MSU bei dem Betroffenen erfolgen und ggf. die Lyse bereits vor der Abfahrt in eine Klinik begonnen werden kann. In Deutschland werden seit über 10 Jahren MSUs/STEMOs eingesetzt; die Studie „B_PROUD“ (2/2017-5/2019) aus Berlin zeigte, dass das Konzept gegenüber dem Einsatz konventioneller RTWs bei ischämischen Schlaganfällen zu besseren Behandlungsergebnissen mit weniger bleibenden Behinderungen führt.3 Über die Entsendung einer MSU bzw. den Verdacht auf einen Schlaganfall wird von der Rettungsleitstelle nach einem speziellen Abfrage-Algorithmus entschieden. Wenn gerade keine MSU verfügbar ist, wird zunächst ein konventioneller RTW geschickt, ggf. gefolgt von einer MSU.
Nun wurden Daten der Studie sowie des angeschlossenen B-SPATIAL-Schlaganfall-Registers weiter analysiert1, um den Effekt der MSU-Aussendung (verglichen zum Einsatz konventioneller RTW alleine) auf das funktionelle Outcome bei Betroffenen über das gesamte Schlaganfall-Spektrum (einschließlich flüchtiger Symptome - „TIA“/transitorische ischämische Attacke) zu evaluieren. Der primäre Endpunkt war der Behinderungsgrad auf der modifizierten Rankin-Skala (mRS-Score, 0=keine Behinderung, 6=Tod) nach drei Monaten, im sog. co-primären Outcome wurde der Behinderungsgrad auf einer weniger feinskalierten, dreistufigen Skala erfasst.
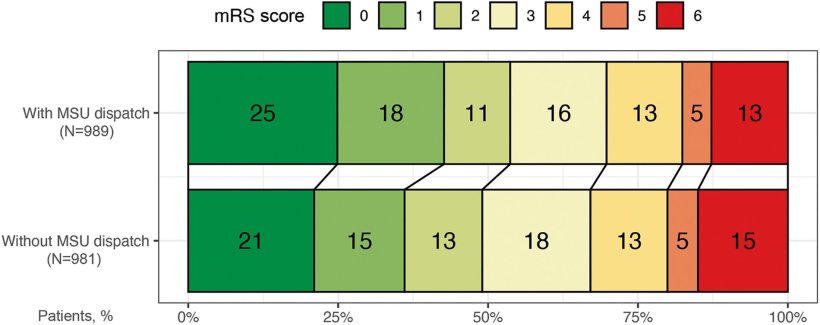
Bildquelle: Rohmann et al., Annals of Neurology 2022 (CC BY-NC 4.0)
Im Ergebnis wurden MSU zu 1.125 Patienten ausgesandt (mittleres Alter 74 Jahre, 46,5% weiblich); bei 1.141 Betroffenen (mittleres Alter 75 Jahre, 49,9% weiblich) kam ein konventioneller RTW zum Einsatz. Nach umfassender statistischer Adjustierung war der Einsatz von MSU signifikant mit besseren mRS-Scores nach drei Monaten (OR 0,82) assoziiert. Die Assoziationen mit dem co-primären Outcome oder der 7-Tages-Mortalität waren hingegen statistisch nicht signifikant. Wurde eine MSU zu Menschen geschickt, die an einer Hirnblutung litten und daher gar nicht für die Thrombolyse infrage kamen, ging das wiederum nicht mit einem schlechteren Outcome einher.
„Die Ergebnisse sind von großer Bedeutung für die Betroffenen – es ist durchaus relevant für die Lebensqualität, ob man nach einem Schlaganfall eine Behinderung des dritten oder vierten Grades auf der modifizierten Rankin-Skala hat. Auch im Hinblick auf die Folgekosten macht das einen Unterschied, kurz gesagt: Je höher der Behinderungsgrad, desto mehr und längere Therapie ist notwendig“, erklärt Prof. Matthias Endres, Direktor der Klinik für Neurologie an der Charité Universitätsmedizin Berlin und einer der Studienleiter.
In Fällen, bei denen der Schlaganfall frühzeitig erkannt wird, kann der Einsatz der MSU dafür sorgen, dass diese Betroffenen den Schlaganfall sogar ganz ohne Folgeschäden überleben
Peter Berlit
Die Studie unterstützt somit die aktuelle Leitlinie der „European Stroke Organisation“ (ESO), welche mobile Stroke Units für die prähospitale Versorgung empfiehlt. Dennoch hinterfragen politisch Verantwortliche zunehmend das Kosten-Nutzen-Verhältnis, da sich im Hinblick auf die Sterblichkeit kein signifikanter Unterschied abzeichnete. Eine Erklärung dafür könnte sein, dass viele Patienten im Schlaf einen Schlaganfall erleiden, der oft erst am Morgen durch den Partner bemerkt wird. Häufig ist dann das Gehirn bereits stundenlang unterversorgt, so dass die Zeitersparnis durch die MSU von ca. 30-60 Minuten dann vermeintlich nicht mehr so deutlich ins Gewicht fällt.
Sollte man die MSU daher einsparen? „Keinesfalls“, sagt Prof. Peter Berlit, Pressesprecher und Generalsekretär der DGN. „Der Effekt auf den Behinderungsgrad ist deutlich und in Fällen, bei denen der Schlaganfall frühzeitig erkannt wird, kann der Einsatz der MSU dafür sorgen, dass diese Betroffenen den Schlaganfall sogar ganz ohne Folgeschäden überleben, weil sie die Therapie binnen der sogenannten ‚golden hour‘ erhalten. Der Benefit ist also für einzelne Patientinnen und Patienten enorm hoch. Die DGN schließt sich der Empfehlung der europäischen Fachgesellschaft daher an und hofft auf einen weiteren Ausbau der Schlaganfallversorgung mit mobilen Stroke Units in Deutschland.“
Dafür spricht auch eine aktuell publizierte Kosten-Nutzen-Betrachtung.2 Ihr zufolge führte der Einsatz zu mehr qualitätskorrigierten Lebensjahren (QALY), die Mehrkosten pro QALY betrugen knapp 41.000 Euro, ein Wert, der im international akzeptierten Rahmen liegt. „In Deutschland gibt es keine offizielle Festlegung, wie viel ein QALY kosten darf, die ‚WHO Commission on Macroeconomics and Health‘ schlägt einen Schwellenwert des Ein- bis Dreifachen des pro-Kopf-Bruttoinlandsprodukts vor, das wären zwischen 58.000 und 175.000 US-Dollar, also etwa zwischen 53.000 und 162.000 Euro. Die Mehrkosten für den Einsatz von MSU sind somit auch gesamtgesellschaftlich vertretbar“, erklärt der DGN-Generalsekretär.
Literatur
- Rohmann JL, Piccininni M, Ebinger M et al. Effect of Mobile Stroke Unit Dispatch in all Patients with Acute Stroke or TIA. Ann Neurol 2023 Jan; 93 (1): 50-63 doi: 10.1002/ana.26541. Epub 2022 Nov 24.
- Oliveira Gonçalves AS, Rohmann JL, Piccininni M, Kurth T, Ebinger M, Endres M, Freitag E, Harmel P, Lorenz-Meyer I, Rohrpasser-Napierkowski I, Busse R, Audebert HJ. Economic Evaluation of a Mobile Stroke Unit Service in Germany. Ann Neurol. 2023 Jan 13. doi: 10.1002/ana.26602. Epub ahead of print. PMID: 36637359.
- Ebinger M, Siegerink B, Kunz A et al. Association between dispatch of mobile stroke units and functional outcomes among patients with acute ischemic stroke in Berlin. JAMA 2021; 325: 454–466.
Quelle: Deutsche Gesellschaft für Neurologie
16.02.2023