Bildquelle: Heraeus
Sponsored • Orthopädie
Protheseninfektionen: Ein komplexes Thema
Tritt eine Protheseninfektion (prosthetic joint infection; PJI) bei geriatrischen und/oder multimorbiden Patienten auf, stellt das eine enorme Herausforderung für Orthopäden und Unfallchirurgen dar. Antibiotikahaltiger Knochenzement ist hier ein wichtiges Element, um Infektionen vorzubeugen. Auf dem Symposium „Prävention und Therapie von Protheseninfektionen beim fragilen Patienten“ im Rahmen des DKOU (Deutscher Kongress für Orthopädie und Unfallchirurgie 2021) in Berlin berichteten drei Experten über ihre klinischen Erfahrungen und Konzepte in dieser Patientengruppe und welche Rolle antibiotikahaltiger Knochenzement spielt.
Durch den demographischen Wandel steigen die Fallzahlen bei alterstypischen Verletzungen stark an; bei Schenkelhalsfrakturen beträgt die Zunahme in den vergangenen zehn Jahren etwa 23% auf mehr als 81.500 Fälle allein in Deutschland. Parallel dazu steigt auch die Zahl der PJI. Eine Infektion erhöht nicht nur die Mortalität der Betroffenen, sondern birgt das Risiko des Mobilitätsverlusts, der wiederum die Inzidenz von Folgeerkrankungen und weiterer Komplikationen stark ansteigen lässt. Auch wirtschaftlich richten tiefe Infektionen große Schäden an, mit einem Defizit pro Fall, das die DRG mit ca. 13.000 Euro beziffert. Nicht zuletzt wird auch die Psyche der behandelnden Chirurgen in Mitleidenschaft gezogen: „Infekte dieser Art sind extrem belastend für den Operateur. Mir gehen diese Fälle immer sehr nahe“, wusste Prof. Dr. Ulrich Liener vom Marienhospital Stuttgart aus eigener Erfahrung zu berichten.
Doppelt hält besser (und länger)
Der Ärztliche Direktor der Klinik für Orthopädie und Unfallchirurgie und Leiter des Endoprothetikzentrums zeigte jedoch ein ganzes Bündel an Maßnahmen auf, um des Problems Herr zu werden. Neben der präoperativen Bekämpfung bestehender Infektionen seien insbesondere eine kurze Eingriffsdauer, Sicherheitsmaßnahmen wie Double Gloving sowie das Patient Blood Management wirksame Mittel, das Risiko OP-bedingter Komplikationen signifikant zu reduzieren.
Eine essenzielle Position in diesem Anti-Infekt-Bündel nehme der Einsatz von antibiotikahaltigem Knochenzement ein. Der häufig genannte Einwand, dass dessen Einsatz die Sterblichkeit der Patienten erhöhe, widerspreche der Studienlage, betonte Liener. So belegte eine Auswertung der britischen Hüftfraktur-Datenbank NHFD, dass die Mortalität zwar in den ersten 24 Stunden nach der Operation ansteige, insgesamt jedoch deutlich geringer ausfalle. Auch die Notwendigkeit einer erneuten Operation sei bei zementierten Prothesen seltener. „Wenn man zudem die Zementiertechnik der dritten Generation einsetzt, ist man auf der sicheren Seite“, so das Fazit von Prof. Liener.
Als besonders wirksam hat sich Zement mit Antibiotika-Kombinationen erwiesen. So verhindert ein mit Gentamicin und Clindamycin (G+C) versetzter Zement Infektionen um ein Vielfaches länger als mit Einzelwirkstoff (G) wie eine Studie im Bone & Joint Journal zeigt.

Bildquelle: Heraeus
TNM-PJI: Klassifikation aus der Onkologie, für die Orthopädie
Durch den Einsatz von antibiotikahaltigem Knochenzement lassen sich viele Infektionen verhindern. Doch auch, wenn die Prävention fehlschlägt, stehen den Orthopäden eine Reihe probater Therapieoptionen bei PJI offen, wie Prof. Dr. Volker Alt zu berichten wusste. Angelehnt an das TNM-Staging aus der Onkologie entwickelte der Direktor der Klinik und Poliklinik für Unfallchirurgie am Universitätsklinikum Regensburg zusammen mit Kollegen die TNM-PJI-Klassifikation. „Es handelt sich hier nicht um eine onkologische Klassifikation, aber die Systematik ist etabliert und bewährt, so dass wir für diesen Zweck gut darauf aufbauen konnten“, erläuterte der Experte.
Bei der PJI handelt es sich um eine komplexe Erkrankung, die einer spezifischen Analyse und Klassifikation bedarf, um die richtigen Therapieentscheidungen ableiten zu können
Volker Alt
„Zu den Schlüsselfaktoren, die die Therapie und das Outcome bestimmen, zählen die Art des eingesetzten Implantats, die Art des betroffenen Gewebes, bestehende Erkrankungen des Patienten und natürlich der Erreger, der die Infektion hervorruft.“ So benötigen zementierte Duokopf-Implantate andere Herangehensweisen als ein komplett ersetzter Femur, ein multimorbider Patient andere Therapien als ein gesunder, und biofilm-bildende Bakterien andere Strategien als Pilzbefall. Wie beim onkologischen Vorbild werden die Hauptparameter nach Schweregrad weiter unterteilt und schematisch codiert. „Bei der PJI handelt es sich um eine komplexe Erkrankung, die einer spezifischen Analyse und Klassifikation bedarf, um die richtigen Therapieentscheidungen ableiten zu können.“
Der große Vorteil der TNM-PJI liegt darin, dass sich auch komplexe Fälle mit geringem Aufwand zusammenfassend darstellen lassen. So bezeichnet T0 ein stabiles Implantat, T1 eine moderate Lockerung und T2 umschreibt Fälle mit schweren Gewebeschäden. Analog dazu fassen die N- und M-Werte Art und Schwere der Infektion sowie die Gesamtverfassung des Patienten zusammen:
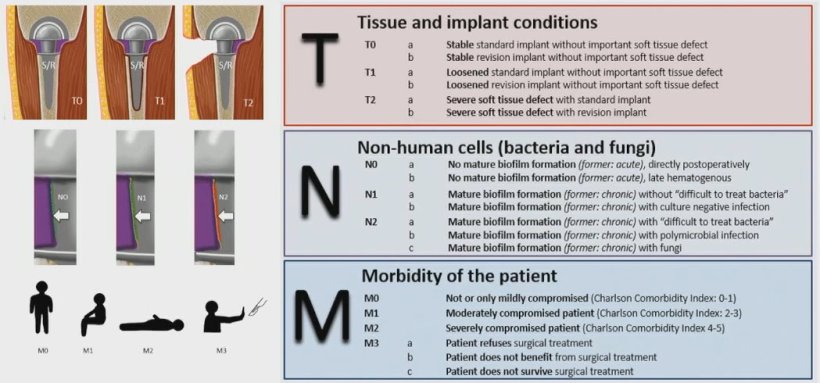
Bildquelle: Rupp et al., Der Orthopäde 2020 (CC BY 4.0)
Die neue Klassifikation spart nicht nur Zeit bei der Dokumentation, sondern erlaubt auch einen schnellen Überblick, ohne dass eine umfangreiche Beschreibung des jeweiligen Falls zu Rate gezogen werden muss. „Gerade die Morbidität eines Patienten hat eine große prognostische Aussagekraft“, betonte Prof. Alt. Die TNM-PJI soll die Fallbesprechung in interdisziplinären Konferenzen erleichtern: „Je früher die verschiedenen Disziplinen mit ins Boot geholt werden und ihre Expertise einbringen können, desto besser kann eine ganzheitliche Therapie des Patienten erfolgen.“
Therapieoptionen: Im Zweifel auf Nummer sicher
Den Therapieaspekt von PJI griff anschließend PD Dr. Thomas Randau auf. Der Oberarzt an der Klinik und Poliklinik für Orthopädie und Unfallchirurgie der Universitätsklinik Bonn und Senior-Hauptoperateur des dortigen Endoprothesenzentrums warnte davor, das Krankheitsbild zu unterschätzen: „Die 5-Jahres-Überlebensrate ist zum Teil vergleichbar mit onkologischen Krankheitsbildern; bei PJI des Knies liegt sie bei 72%, bei Hüft-PJI sogar nur bei 67% – das ist vergleichbar mit Werten von Brustkrebspatienten.“
Protheseninfekt ist nicht gleich Protheseninfekt, deshalb müssen wir uns diese Patienten sehr genau anschauen, bevor wir uns für einen Therapiepfad entscheiden
Thomas Randau
Doch nicht immer sei der Erhalt des Implantats möglich oder sinnvoll, betonte der Experte. Hier gelte es, das ganze Behandlungsspektrum auszuschöpfen, um das bestmögliche Outcome für die Patienten zu erreichen. Von der Arthrodese über eine permanente Resektion oder Suppression bis hin zur Amputation müssten für jeden Fall Nutzen und Risiken sorgfältig abgewogen werden. Nach Möglichkeit sollte die Mobilität des Patienten erhalten werden, in schweren Fällen müsse man dieses Ziel jedoch zugunsten von Schmerzfreiheit zurückstellen. „Protheseninfekt ist nicht gleich Protheseninfekt, deshalb müssen wir uns diese Patienten sehr genau anschauen, bevor wir uns für einen Therapiepfad entscheiden“, appellierte der Experte. „Gerade bei älteren und vorerkrankten Patienten sind Komplikationen häufig, deshalb sollten Chirurgen sich hier nicht überschätzen.“ Wichtig sei zudem, die Patienten genau über die möglichen Behandlungspfade und die mit ihnen verbundenen Vor- und Nachteile zu informieren. Denn viele lehnten drastische Schritte wie eine Amputation rigoros ab, obwohl ihnen der Eingriff bisweilen zahlreiche Folge-OPs, Schmerzen ersparen oder sogar das Leben retten könnte, gab Dr. Randau abschließend zu bedenken.
Hier finden Sie weitere Informationen zum Infektionsrisiko für Patienten in der Endoprothetik >>
22.02.2022