Artikel • MRT-Screening
Prostatakrebs: Bildgebung vor Biopsie!
Das Screening zur Früherkennung von Prostatakrebs ist ein kniffliger Balanceakt: Einerseits sollen möglichst alle relevanten Tumoren erkannt werden, andererseits können zu gründliche Verfahren zur Entdeckung ungefährlicher Befunde und Übertherapie samt Nebenwirkungen führen. Neue Entwicklungen in der Bildgebung könnten hier Abhilfe schaffen und vielen Männern Verunsicherung und Biopsie ersparen, berichtet Prof. Dr. Boris Hadaschik, Direktor der Urologischen Klinik am Universitätsklinikum Essen. Auch für die Therapie entdeckter Karzinome zeichnen sich einschneidende Änderungen ab.
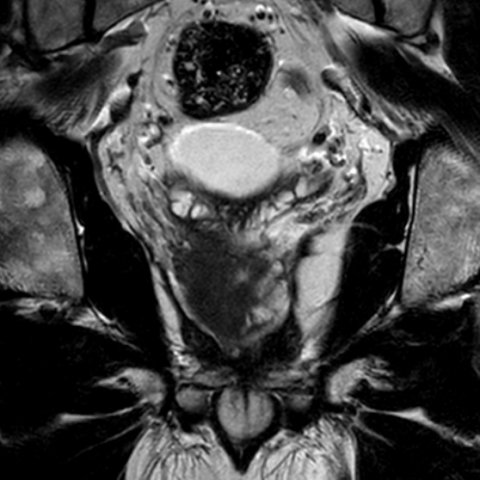
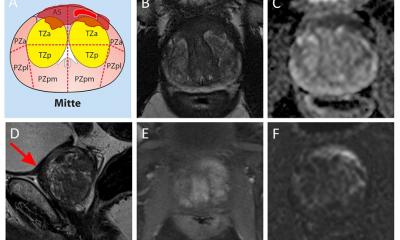
Ein zentrales Problem bei der Diagnostik von Prostatakrebs: Während ein großer Teil der Tumoren ungefährlich bleibt, gibt es auch aggressive, schnell wachsende und metastasierende Varianten. „Ein Screening zur Früherkennung ist daher absolut sinnvoll“, erklärt Prof. Hadaschik. Allerdings ist die Akzeptanz bei Männern gering, da viele die früher schmerzhafte Biopsie und Nebenwirkungen der Radikaltherapie wie Inkontinenz oder Impotenz fürchten. Die multiparametrische Magnetresonanz-Tomographie (mpMRT) könnte hier eine echte Alternative darstellen: Wie die schwedische STHLM3-MRI-Studie [https://doi... + https://clinicaltrials....] zeigt, kann der Einsatz von MRT-Bildgebung beim Screening die Zahl benötigter Biopsien deutlich reduzieren, so der Experte. „Bei Männern mit auffälligem PSA-Wert sogar um etwa 50%, ohne dass mehr relevante Tumoren übersehen werden. Gleichzeitig werden ungefährliche Varianten, der ‚Beifang‘, deutlich reduziert. Geht es um ein reines Screening ohne bestehenden Krebsverdacht, ist das aus urologischer Sicht ein großer Fortschritt.“ Dies könne auch der Übertherapie von Prostatakrebs entgegenwirken, die in Deutschland noch sehr verbreitet sei.
mpMRT löst Früherkennungs-Dilemma der PSA-Diagnostik
Die Bestimmung des Prostata-spezifischen Antigens (PSA) ist zwar sehr sensitiv, ihre Aussagekraft jedoch begrenzt: Manche Tumoren wirken sich kaum auf den PSA-Wert im Blut aus und bleiben bei höheren Grenzwerten unentdeckt, gleichzeitig führt ein niedrig angesetzter Grenzwert zu vielen falsch-positiven Testbefunden, die Sorgen verursachen und weiterer Abklärung bedürfen. „Das ist einer der Gründe, warum die PSA-Früherkennung in Deutschland kein akzeptierter Standard ist“, so Hadaschik. „Mithilfe der mpMRT können wir dieses Dilemma auflösen.“ Der Mehrwert der Bildgebung bei der Detektion potenziell lebensbedrohlicher Tumoren wurde mittlerweile anhand mehrerer Studien bestätigt, darunter die internationale PRECISION-, die französische MRI-FIRST- sowie die niederländische 4M-Studie.
Diese Erkenntnis spiegelt sich auch in der überarbeiteten S3-Leitlinie zur Diagnostik und Therapie des Prostatakarzinoms wider: Darin wird die MRT-Untersuchung jetzt auch vor der Erstbiopsie empfohlen – bislang noch auf „Sollte“- statt auf „Soll“-Basis, da die Signifikanz noch nicht ausreichend hoch ist (Level of Evidence (LoE): 2++ bis 2-). Weitere Studien könnten die vorhandene Evidenz weiter erhärten, so Hadaschik, der den Paradigmenwechsel begrüßt und betont: „Ich persönlich würde mich nie ohne MRT biopsieren lassen.“ Eine flächendeckende Versorgung mit hochwertiger MRT-Diagnostik ist in Deutschland jedoch leider noch nicht gewährleistet – sowohl bei der technischen Ausstattung als auch beim radiologischen Know-How gebe es Nachholbedarf.
Biopsieren: Qualität geht vor Quantität
Die MRT-Bildgebung macht Biopsien nicht obsolet, diese soll dann zum Einsatz kommen, wenn Bildgebung, Tast- und Laborbefund auf einen bösartigen Tumor oder sogar eine Metastasierung hinweisen. Nach dem aktuellen Standard werden 12 Nadeln über die ganze Prostata verteilt (systematische Untersuchung), hinzu kommen Areale, die in der Bildgebung als auffällig eingestuft wurden (gezielte Untersuchung). „Das kann den Einsatz von bis zu 20 Nadeln bedeuten“, erläutert Hadaschik. „Das verbessert die diagnostische Sicherheit, aber mehr Nadeln bedeuten nicht nur zusätzliche Arbeit für den Pathologen, sondern erhöhen auch das Risiko von Nebenwirkungen, wie Blutungen oder Harnverhalte.“ Der Experte spricht sich in der Konsequenz dafür aus, nur bei einer starken Indizienlage zu biopsieren – dann allerdings gründlich und unter Narkose. „Aber mithilfe des MRT könnte die Notwendigkeit, überhaupt eine Biopsie durchzuführen, vermieden werden.“
Eine erfreuliche Entwicklung stellt für Prof. Hadaschik die Zusammenarbeit zwischen Radiologen und Urologen dar: „Immer mehr Radiologen liefern ihre Befunde nach den PI-RADS-Kriterien, das erleichtert die Befundung für den biopsierenden Urologen erheblich.“
Ein nächster Schritt ist laut dem Experten die Beobachtung von Patienten über einen längeren Zeitraum: „Beim Prostatakarzinom haben wir es meist mit langsam wachsenden Tumoren zu tun. Unsere Hoffnung besteht darin, mithilfe der MRT-Bildgebung im Rahmen einer ‚Active Surveillance‘ mit Intervallen von 1-2 Jahren die relevanten Veränderungen zu registrieren, ohne dass eine zusätzliche Biopsie zur Abklärung notwendig wird.“ Um die Sicherheit dieser Methode einschätzen zu können, werden noch weitere Daten benötigt, da das Verfahren erst vergleichsweise kurz eingesetzt wird. Das ist auch Voraussetzung für die Aufnahme in die S3-Leitlinie. „Das Ziel für die nächsten Jahre ist, die MRT-Bildgebung so weit zu verbessern und zu etablieren, dass im Rahmen der Active Surveillance bei wahrscheinlich ungefährlichen Tumoren keine Verlaufsbiopsie durchgeführt werden muss, ohne den Patienten durch diesen Verzicht einer Gefahr auszusetzen.“
PSMA-PET und Nano-MRT: Die diagnostische Zukunft?
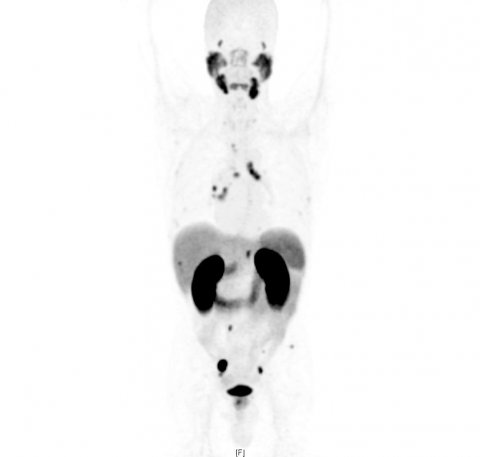
Bei Patienten mit neu diagnostiziertem aggressivem Prostatakrebs hat sich in Studien (z.B. proPSMA; https://doi.org/10.1016/S0140-6736(20)30527-4) zudem die Bildgebung des Prostata-spezifischen-Membran-Antigens mittels PSMA-PET bewährt. Diese Ganzkörper-Untersuchung eignet sich für das Staging und die Suche nach Metastasen – ein Aspekt, der gravierende Auswirkungen auf die Wahl zwischen lokaler Therapie (chirurgische Entfernung oder Strahlentherapie) bzw. Systemtherapie haben kann. Hadaschik: „Damit ein Patient eine informierte Entscheidung treffen kann, verdient er die bestmögliche Bildgebung – und das ist in diesen Fällen die PSMA-PET.“
Bislang wird diese Modalität nur bei diagnostiziertem Hochrisikokrebs und insbesondere zur Lokalisierung von Rezidiven eingesetzt – in Studien wird das Potential zur Früherkennung jedoch bereits ausgelotet: „Es ist denkbar, dass wir in Zukunft komplett ohne Biopsie auskommen können“, so der Experte. Mit der Kombination aus Blutwerten, MRT-Bildgebung, Tastbefund und PSMA-PET ließe sich ein Krebsbefund mit hoher Sicherheit bestätigen oder ausschließen. „Das ist aber wirklich noch Zukunftsmusik.“
Neben der PSMA-PET wird auch die Nano-MRT für die Prostata-Diagnostik eingesetzt: Sie liefert Einblicke in bestimmte Bereiche des Körpers und ist nur bedingt als Ganzkörperuntersuchung geeignet. Beide Verfahren können als komplementär betrachtet werden: Mittels der Nano-MRT können insbesondere sehr kleine Lymphknotenläsionen dargestellt werden (siehe auch Publikation im JNM). „Inwieweit das einen Vorteil für Patienten bedeutet, wird derzeit in klinischen Phase-III-Studien untersucht“ betont Hadaschik.
Der Blick voraus

Während in Deutschland Hochrisikotumoren der Prostata meist operiert werden, hat sich der therapeutische Schwerpunkt in anderen Ländern – beispielsweise in England – mittlerweile zugunsten der Kombination aus Bestrahlung und Hormonablation verschoben. Dies spiegelt die bessere Evidenz neuer Studien wider, erklärt Hadaschik und blickt voraus: „Hausaufgabe für die nächsten Jahre wird es sein, zu beobachten, ob und wie sich die Fortschritte in der Bildgebung auf die Lebenserwartung und Lebensqualität der Patienten übersetzen lassen.“ Die MRT-Bildgebung hat es bereits in die S3-Leitlinie geschafft – womöglich findet auch die PSMA-PET ihren Weg hin zu einer breiteren Anwendung.
Profil:
Boris Hadaschik studierte parallel zur Orchestermusik in Karlsruhe Medizin in Heidelberg, Louisville, Detroit und New Orleans. Anschließend begann er seine Ausbildung zum Facharzt für Urologie in Mainz. 2008 wechselte er nach einem zweijährigen Forschungsaufenthalt in Vancouver an das Universitätsklinikum Heidelberg und war ab 2014 u.a. stellvertretender Klinikdirektor. Seine Forschungsinteressen liegen in der Entwicklung von Prostatakrebsdiagnostika (z.B. MRT/TRUS-Fusion, PSMA-PET/CT) und -therapeutika (z.B. molekular zielgerichtete Radiopharmazeutika, bildgesteuerte Salvageoperationen). Seine Arbeiten wurden mehrfach ausgezeichnet. Seit März 2017 ist Prof. Hadaschik Direktor der Klinik für Urologie, Kinderurologie und Uroonkologie am Universitätsklinikum Essen.
25.11.2021