Riskantes Reisen
Multiresistente Erreger als unliebsame Reisebegleiter
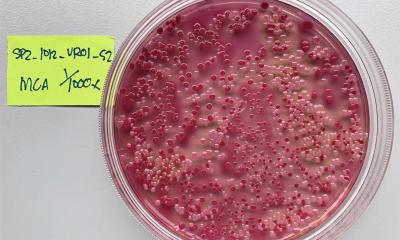
Weltreisen, Medizintourismus und Migration machen nicht nur die Menschheit mobil, auch die Erreger reisen mit. Von besonderer Bedeutung sind multiresistente Bakterien, die bei Krankenhausaufenthalten im Ausland als unerwünschte Mitbringsel eingeschleppt werden. Priv.-Doz. Dr. med. Andreas Ambrosch, Leiter des Zentrallabors im Krankenhaus Barmherzige Brüder Regensburg, trat im Rahmen des Labmed-Forums als Sprecher auf.


Insbesondere in Skandinavien und den Niederlanden, aber auch in Deutschland existieren inzwischen umfangreiche Untersuchungen zur Frage, inwieweit die wachsende Mobilität der Menschheit auch ein wachsendes Risiko für die Ausbreitung von Resistenzen mit sich bringt. In mehreren Studien an gesunden Freiwilligen konnte gezeigt werden, dass bei jedem Dritten bis Vierten der initial negativ Reisenden nach der Rückkehr multiresistente Erreger nachweisbar waren – meist ESBL-bildende E. coli oder Klebsiella spp. vom CTX-M-Typ (ESBL = Extended Spectrum β-Laktamasen). Mit 80% extrem risikobehaftet waren Reisen nach Indien, gefolgt vom übrigen Asien (knapp 50%), dem Nahen Osten und Südeuropa (ca. 15%). In diesen und anderen Studien erwiesen sich Reise-Diarrhöen und Antibiotikatherapien während der Reise als unabhängige Risikofaktoren. Im Durchschnitt bestand eine Besiedelung mit ESBL-Bildnern nach Rückkehr für 30 Tage, doch in 10% der Fälle konnte der Erreger auch nach einem Jahr noch nachgewiesen werden. Selbst die zu Hause gebliebenen Familienmitglieder wurden in einer Studie in 12% der Fälle infiziert.
Medizintourismus
Verfolgt man in der Presse und Fachliteratur Berichte über Ausbruchsgeschehen an deutschen Krankenhäusern mit panresistenten Erregern (meist ohne Therapieoption außer Colistin), so muss man feststellen, dass als Indexfall oft Patienten identifiziert wurden, die ursprünglich in ausländischen Krankenhäusern erstversorgt worden waren. So war der erste europäische Patient, bei dem eine Metallo-Carbapenemase vom Typ NDM-1 festgestellt wurde, ein Schwede, der sich zuvor zur medizinischen Behandlung in Neu-Delhi, Indien, befunden hatte. Der Indexpatient eines großen Ausbruchs mit KPC-2 Carbapenemase-bildenden Klebsiellen an einer deutschen Universitätsklinik wurde in einem griechischen Krankenhaus erstversorgt und dann zuverlegt. Dieser Ausbruch dauerte fast drei Jahre und führte zur Kolonisation und Infektion von über hundert Patienten. Bei mindestens 15 von ihnen führte die Infektion ursächlich zum Tode. In einer kürzlich publizierten Untersuchung zu Inzidenzen von multiresistenten Erregern bei ausländischen Krankenhauspatienten in Frankfurt wurden in 5% der Fälle hochresistente Carbapenemase-Bildner festgestellt – insbesondere Acinetobacter-baumannii-Stämme. Die letzten beiden Patienten in unserem eigenen Patientengut in Regensburg, bei denen ein Acinetobacter baumannii bzw. eine KPC-2-Klebsielle mit 4MRGN-Eigenschaft en nachgewiesen wurden, hatten sich zur Erstversorgung in Ungarn bzw. in einem thailändischen Krankenhaus befunden.
Verbreitung bei Immigranten
Im Brennpunkt der öffentlichen Aufmerksamkeit steht in Deutschland derzeit die weltweite Flüchtlingswelle, die neben politischen und sozialen auch gesundheitliche Bedenken auslöst. Ganz unbegründet ist diese Sorge nicht: In einer kürzlich veröffentlichten Untersuchung zur Prävalenz von hygienisch-relevanten Erregern an Flüchtlingen aus einer Landesaufnahmestelle im Saarland wurden bei immerhin knapp 40% 2–3MRGN-Resistenztypen nachgewiesen (zum Vergleich: deutsche Krankenhauspatienten 5 bis 10 % mit regionalen Unterschieden); meist handelte es sich um E. coli- oder Klebsiella-spp.-Stämme. Zu ähnlichen Ergebnissen kam eine Untersuchung an unbegleiteten, minderjährigen Flüchtlingen in Frankfurt, davon knapp 70% aus Afghanistan: Hier betrug der Anteil an Personen mit Nachweis von ESBL-Bildnern 34%, wobei nur 8% mit einem 3MRGN-Status (inkl. Resistenzen gegenüber Chinolonen) identifiziert wurden. Ein panresistenter Stamm (4MRGN) wurde hierbei nicht gefunden. Eine aktualisierte Stellungnahme des Robert-Koch-Instituts empfiehlt das Screening von Flüchtlingen aufgrund der teilweise hohen Prävalenzen von multiresistenten Erregern in den Herkunftsländern bei Aufnahme im Krankenhaus. Kritischer scheinen jedoch Personen zu sein, die bereits in ausländischen Krankenhäusern vorbehandelt wurden, weil dort ein erhöhtes Risiko für die Besiedelung mit panresistenten Erregern besteht. Hier ist zusätzlich eine vorausschauende, präventive Isolierung bis zum Vorliegen des Screeningbefundes ratsam.
Reisende sollten sich bewusst machen, dass die Besiedelung mit multiresistenten Erregern in Abhängigkeit vom Reiseziel ein „Mitbringsel“ der unerwünschten Art darstellt. Für den Arzt, der mit einem solchen Befund konfrontiert ist, empfiehlt es sich, die Anamnese zu erweitern bzw. bei Aufnahme ins Krankenhaus ein Screening durchzuführen. Allerdings besteht kein Grund zur Panik, denn grundsätzlich gilt weiterhin: Eine Besiedelung mit multiresistenten Erregern an sich verläuft symptomlos; eine Übertragung und Verbreitung lässt sich am effektivsten durch ein gutes Händehygienemanagement verhindern.
* Der Artikel erschien zuerst bei Trillium Diagnostik 2017; 15(1):56
22.06.2017