Wenn die MRT die Muskeln spielen lässt
Bildgebung des Myokards bei KHK-Patienten
Wenn Prof. Dr. Konstantin Nikolaou, Leitender Oberarzt am Institut für Klinische Radiologie am Klinikum Großhadern in München, in seinem Vortrag zur Bildgebung des Myokards bei Koronarer Herzkrankheit (KHK) fragt: „Ist die MRT der Goldstandard?“, dann ist diese Frage nicht nur rhetorisch gemeint.
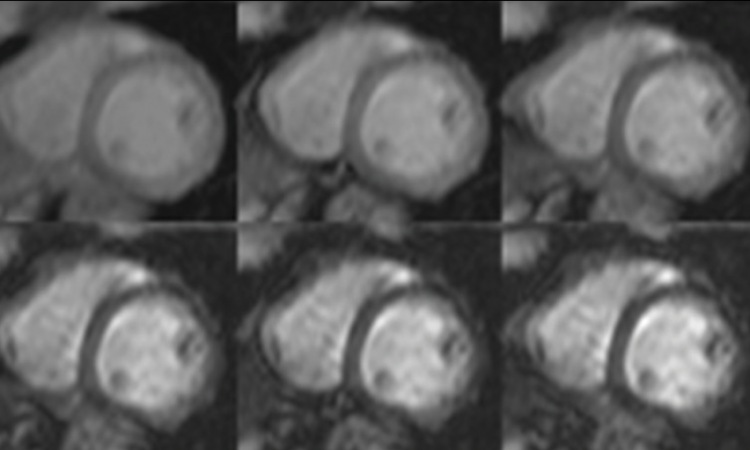
Denn es gibt auch Indikationen, wo die MRT nicht das erste Mittel der Wahl ist. Dennoch lassen sich mit dem Verfahren die drei wichtigsten Parameter in der Diagnostik der koronaren Herzkrankheit hinsichtlich des Myokards – nämlich Funktion, Perfusion und Vitalität – immer noch am besten und in einer kombinierten Untersuchung beurteilen. Die MRT bleibt also durchaus für viele Indikationen in der KHK Diagnostik das Maß aller Dinge. Auch in Anbetracht vielversprechender Aussichten, zunehmend auch quantitative Parameter bei einer myokardialen Fibrose und Narbenbildung oder einem myokardialen Ödem durch die Bestimmung der T1- und T2-Zeit des Herzmuskels erheben zu können.
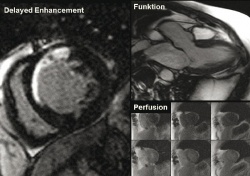
„Wenn die Kardiologen an uns Kollegen aus der Radiologe herantreten, um das Ausmaß einer möglichen ischämischen Schädigung des Myokards feststellen zu lassen, dann haben sie klare Vorstellungen davon, welche Informationen sie brauchen“, erklärt Oberarzt Nikolaou. „Wie gut pumpt das Herz (Funktion)? Wie gut ist der Herzmuskel durchblutet (Perfusion)? Gibt es Stellen im Myokard, die bereits nekrotisch sind oder nicht (Vitalität)? All diese Fragen lassen sich mithilfe einer MRT-Untersuchung in nur 30-45 Minuten beantworten.“ Was die MRT allerdings nicht so gut beherrscht, ist die direkte Darstellung der Herzkranzgefäße. Weil die Koronargefäße teilweise nur einen Durchmesser von ≥1 mm aufweisen und sich sehr schnell im Takt des Herzschlags bewegen, ist es ein echtes Kunststück hier scharfe Bilder zu generieren. Als Alternative zum invasiven Herzkatheter rät Prof. Nikolaou dazu, in diesem Fall auf die CT-Koronarangiographie zurückzugreifen.
MRT und Verdacht auf KHK
Damit man in der Bildgebung von Patienten mit bekannter KHK oder Verdacht darauf immer die optimale Bildgebungstechnik auswählt, werden die Patienten in bestimmte klinische Gruppen eingeteilt. Zunächst Patienten mit Brustschmerz, bei denen lediglich ein Verdacht auf KHK besteht, die koronare Herzkrankheit also noch nicht bekannt ist. Prof. Nikolaou über das Prozedere: „Die Betroffenen durchlaufen üblicherweise zunächst eine kardiologische Abklärung, zum Beispiel mit einer Belastungsergometrie. Wenn jedoch diese klinischen Tests nicht aussagekräftig genug sind, kann die Radiologie dem kardiologischen Kollegen weitere diagnostische Tests anbieten.
Bei diesen Patienten ist – abhängig von der Vortestwahrscheinlichkeit auf das Vorliegen einer KHK – häufig eine CT-Angiographie empfehlenswert, weil das Verfahren schnell und einfach eine Aussage darüber treffen kann, ob eine koronare Arteriosklerose vorliegt, die diese Beschwerden möglicherweise auslöst oder ob die Koronargefäße keine signifikante Arteriosklerose zeigen.“ In der Erstabklärung bei Verdacht auf KHK fällt die MRT also nicht so sehr ins Gewicht. Was die MRT in der Primärdiagnostik jedoch leisten kann, ist eine Perfusionsuntersuchung. Dabei wird nach Minderdurchblutungen im Myokard gesucht. „Das wäre dann ein indirekter Nachweis einer signifikanten Koronarstenose. Die Methode ist aber im Vergleich zur CT-Koronarangiographie mit einem deutlich höheren Aufwand verbunden“, findet Nikolaou. „Des Weiteren sind auch die nuklearmedizinischen Verfahren bei der Myokardperfusion sehr gut aufgestellt.“
MRT und bekannte KHK
Ein weiteres wichtiges klinisches Patientenkollektiv umfasst Patienten mit bekannter KHK, die möglicherweise therapiert werden sollen, z.B. durch eine perkutane Angioplastie mit Stentimplantation oder durch eine Bypass-Operation. „In diesen Fällen hilft die CT-Koronarangiographie nicht mehr so gut, denn wir wissen schon, dass der Patient unter einer Koronarstenose leidet“, so der Experte. „Da möchte man eher wissen: Wo sind schon Infarktnarben? Wie gut ist die myokardiale Funktion? Wo liegen Areale, die zwar minderperfundiert, aber noch nicht nekrotisch sind? Die MRT ist damit exzellent geeignet, um zu entscheiden, ob eine Intervention oder Operation sinnvoll ist oder nicht.“
MRT und akuter Infarkt
Daneben sind Erkrankte mit einem akuten Infarkt ein entscheidendes Patientenkollektiv. Hier kann die MRT beispielsweise unterscheiden, ob eine ischämische Schädigung frisch oder alt ist. Darüber hinaus erstellt sie prognostische Parameter, die beschreiben, wie sich die Herzfunktion und Durchblutung des Infarktpatienten in Zukunft entwickeln werden, berichtet Prof. Nikolaou: „Von Infarktpatienten mit einer mikrovaskulären Obstruktion im akuten Infarktstadium oder von Patienten mit ausgedehnten Infarkten, die die gesamte Wanddicke des Myokards betreffen wissen wir, dass sich die Herzfunktion nur schlecht erholen wird. Das heißt, dieses Infarktareal wird kaum noch wieder eine Funktion aufnehmen, auch wenn man es revaskularisiert.“
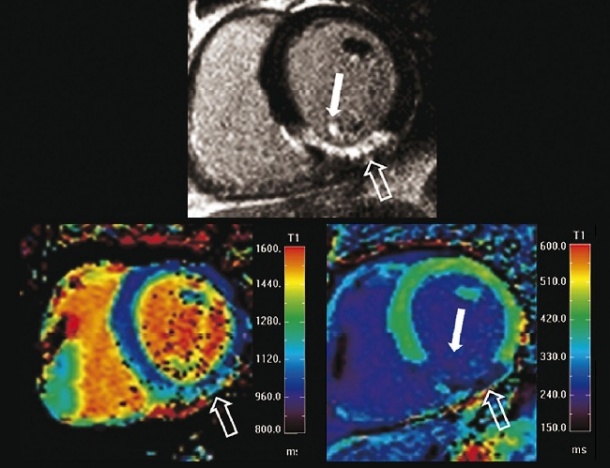
T1- und T2-mapping
Schon bald soll die Diagnostik ischämischer Myokardveränderungen routinemäßig um quantitative T1- und T2-gewichtete Akquisitionstechniken ergänzt werden. Solche Methoden zur quantitativen Bestimmung der T1- und T2-Zeit des Herzmuskels, im Englischen „T1-/T2-mapping“ genannt, ermöglichen es, Fibrosen und Ödeme in den einzelnen Regionen des Myokardgewebes quantitativ auszuwerten. „Was jetzt schon routinemäßig zum Einsatz kommt, ist beispielsweise eine qualitative T2-gewichtete Bildgebung, die Flüssigkeitseinlagerungen im Myokard aufspürt“, berichtet Nikolaou. „Wenn bei einem Patienten mit Myokardinfarkt ein Ödem vorhanden ist, dann handelt es sich um einen akuten Infarkt. Bei chronischen, älteren Infarkten sind derartige Ödemzonen in der Regel nicht nachzuweisen. Selbstverständlich sind diese Informationen immer im Kontext mit der Anamnese, den Beschwerden und den Laborparametern (z.B. positives Troponin) zu werten, aber wir sehen in der Bildgebung zusätzlich auch die genaue Größe der Ödemzone und einer möglichen Spätanreicherung („Delayed-Enhancement“) des Kontrastmittels, und somit das detaillierte Ausmaß des Infarkts.“
Am Institut für Klinische Radiologie wurde u.a. bereits eine Vergleichsstudie zwischen dem quantitativen T1-mapping und der etablierten qualitativ ausgewerteten Delayed Enhancement-Technik durchgeführt. Mit dem Ergebnis, dass sich der Übergang zwischen ischämischen, infarziertem und nicht infarziertem Areal mit dem T1-Mapping genauer bestimmen lässt. Eine weitere aktuelle Studie aus München zeigt, dass man die Technik auch auf andere Herzmuskelerkrankungen übertragen kann, zum Beispiel auf Patienten mit einer Myokardhypertrophie durch eine Aortenklappenstenose. Auch hier sind Fibroseareale im Myokard sehr sensitiv mit dem T1-mapping zu beschreiben. Zukünftige Arbeiten werden sich unter anderem mit der Frage beschäftigen, ob sich diese quantitativ erhobenen T1-Werte zum Beispiel nach Herzklappenersatz erstens normalisieren und zweitens, ob sie als prognostischer Marker geeignet sind, den Therapieerfolg vorherzusagen.“
IM PROFIL
Prof. Dr. Konstantin Nikolaou ist 39 Jahre alt und seit 2007 geschäftsführender Oberarzt und stellvertretender Institutsdirektor der Klinischen Radiologie der Ludwig-Maximilians- Universität München. Nach 3 Jahren als Oberarzt der Abteilungen CT und PET CT (2006-2009) übernahme er ab 2009 die Leitung des Funktionsbereiches Magnetresonanztomographie (kardiovaskuläre und onkologische Bildgebung). Der Weg zum Facharzt für Radiologie führte ihn über Auslandsaufenthalte am Charing Cross Hospital in London, die University of California in Los Angeles sowie ein klinisches Jahr in der Kardiologie-Abteilung der Mount Sinai School of Medicine in New York. Er gehört seit mehreren Jahren zum festen Organisationskomitee des Internationalen MR-Symposiums Garmisch
21.01.2013