Insulin-Produktion dank transplantierter Zellen
Die erste am Universitätsklinikum Carl Gustav Carus vorgenommene Transplantation von Inselzellen aus einer Bauchspeicheldrüse verlief erfolgreich: Zwei Wochen nach dem Eingriff bildet die seit 51 Jahren an Diabetes Typ 1 erkrankte Patientin wieder körpereigenes Insulin. Die Transplantation ist Ergebnis einer über zwei Jahre dauernden, aufwendigen Aufbauarbeit an Uniklinikum und Medizinischer Fakultät der TU Dresden.

Damit erweitert die Dresdner Hochschulmedizin ihre auch international anerkannte Expertise in der Erforschung und Behandlung von Diabetes. Die am 18. Oktober erfolgte Transplantation von Inselzellen ist bundesweit die erste dieses Jahres und eröffnet neue Perspektiven in Krankenversorgung und Forschung: Das Dresdner Zentrum für Inselzell-Transplantation arbeitet intensiv daran, diese vor gut 20 Jahren erstmals angewandte Behandlungsmethode weiter zu verbessern. Langfristiges Ziel ist es, möglichst viele Diabetiker mit einer Zelltherapie zu heilen. Hierzu muss jedoch noch eine Vielzahl grundlegender Fragen geklärt werden. An diesen Vorhaben beteiligen sich neben den Experten von Klinikum und Medizinischer Fakultät auch Wissenschaftler anderer Dresdner Forschungsinstitutionen.
Die Transplantation ganzer Bauchspeicheldrüsen – griechisch Pankreas – oder darin angesiedelter Insulin bildender Zellen bedeutet vor allem für langjährige Diabetes-Typ-1-Patienten eine deutliche Verbesserung ihres Allgemeinzustandes. Die jetzt erfolgreich mit Inselzellen transplantierte Patientin leidet bereits seit ihrer Kindheit daran, dass ihr Körper nicht ausreichend Insulin bildet. Im Laufe des langjährigen Diabetes – bei der heute 55-jährigen Bautznerin wurde die Erkrankung als Vierjährige diagnostiziert – versiegt die Produktion körpereigenen Insulins vollständig. Trotz kontinuierlicher Insulingabe und optimaler Behandlung leiden viele der Typ-1-Diabetiker an einem extrem schwankenden Blutzuckerspiegel. Bei der Patientin führte dies häufig zu Ohnmachten und entsprechenden Notarzteinsätzen. „Ihr Leben war dadurch deutlich eingeschränkt“, berichtet Dr. Andreas Reichel. Der Oberarzt an der Medizinischen Klinik III des Uniklinikums und Leiter der Diabetes-Spezialambulanz behandelt die 55-Jährige seit zwölf Jahren. Sie ist nicht die einzige Patientin der Klinik, die eine solche Zell- oder Organspende benötigt. „Insgesamt stehen sechs weitere Diabetes-Typ-1-Patienten der Dresdner Ambulanz auf der Liste von Eurotransplant“, so Dr. Reichel, der in seiner Spezialambulanz rund 400 Patienten betreut.
Obwohl die Übertragung der Zellen wesentlich unkomplizierter und weniger belastend ist, hat die Transplantation der kompletten Bauchspeicheldrüse Vorrang. Nur wenn ein Spender-Pankreas nicht transplantierbar ist, steht es für die zweite Behandlungsvariante zur Verfügung. Dies ist unter anderem der Fall, wenn das Organ von übergewichtigen oder älteren Spendern stammt. Eine solche Bauch-speicheldrüse wurde dem Dresdner Transplantations-Team am Abend des 17. Oktober angeboten. Jetzt sollte sich beweisen, ob der Aufbau des Inselzell-Transplantationszentrums erfolgreich war: Die dafür verantwortliche Ärztin Dr. Barbara Ludwig kehrte von einer wissenschaftlichen Veranstaltung umgehend nach Dresden zurück, um die Zellen über Nacht aus der Drüse herauszulösen und für die Transplantation aufzubereiten. Das Know-how dazu hatte sie sich in einem mehrjährigen USA-Aufenthalt angeeignet bevor sie in die von Prof. Stefan Bornstein geleitete Medizinische Klinik III nach Dresden wechselte. Hier beteiligte sie sich maßgeblich am Aufbau des Transplantationsprogramms. Unter anderem mussten die technischen Vorrausetzungen für die Aufbereitung der Spenderzellen geschaffen und ein kompletter Zertifizierungsprozess erfolgreich absolviert werden.
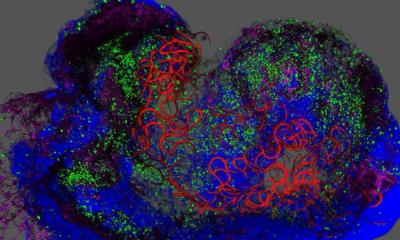
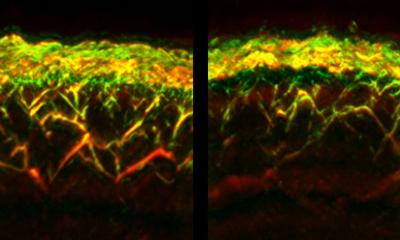
Schon diese Arbeiten in einem Speziallabor des Uniklinikums, das den strengen Anforderungen des „Good Manufacturer's Practice“ (GMP) entspricht, stimmten das Team optimistisch: Dr. Ludwig konnte aus dem Spenderorgan rund eine halbe Million lebende, Insulin bildende Zellen isolieren – etwa die Hälfte der Menge, die beim gesunden Menschen für einen stabilen Zuckerspiegel im Blut sorgt. Die zu Inseln zusammengeballten Zellen – in dieser Form sind sie bis zu einem halben Millimeter groß und mit dem bloßen Auge erkennbar – wurden der Patientin nur einen Tag nach Eintreffen des Spenderorgans in Dresden übertra-gen. Da sich die Bauchspeicheldrüse von Langzeit-Diabetikern zurückbildet, müssen die so genannten Inselzellen in die Leber gespritzt werden. Dazu setzte Prof. Hans-Detlev Saeger, Direktor der Klinik für Viszeral-, Thorax- und Gefäßchirurgie, lediglich einen kleinen Bauchschnitt, um zur Pfortader zu gelangen. Sie versorgt die Leber zentral mit Blut. Wie bei einer Infusion wurden die Zellen innerhalb einer halben Stunde in das Organ eingeschwemmt. Knapp eine Woche nach der Übertragung konnten die Klinikumsärzte nachweisen, dass die Patientin seit vielen Jahren erstmals wieder eigenes Insulin produziert – die Inselzellen haben sich offenbar in dem Organ angesiedelt. In den nächsten Wochen wird die Menge des körperfremden Insulins behutsam gesenkt. Ganz ohne Spritzen wird die Bautznerin dennoch nicht leben können. Anders als bei einer Pankreas-Transplantation reicht die Menge des selbst gebildeten Insulins nicht, um den Zuckerspiegel vollständig zu regulieren. Doch das lebensgefährliche Auf und Ab der Werte ist für die 55-Jährige endlich Vergangenheit.
Diabetes ist einer der Leuchttürme bei Krankenversorgung und Forschung
„Die erfolgreiche Transplantation der Inselzellen belegt die intensive Aufbauarbeit, die Klinikum und Fakultät in den vergangenen Jahren auch im Bereich der Diabetologie geleistet haben“, sagt Prof. Michael Albrecht, Medizinischer Vorstand des Universitätsklinikums. So kamen international renommierte Wissenschaftler nach Dresden, um Grundlagenforschung wie auch Krankenversorgung auf diesem Gebiet voranzutreiben. Den Anfang machte der aus der US-amerikanischen Elite-Universität Yale nach Dresden gekommene Prof. Michele Solimena, der den Bereich „Experimentelle Diabetologie“ etablierte. Auch die Medizinische Klinik III des Universitätsklinikums wird seit 2004 von einem international renommierten Diabetologen – Prof. Stefan Bornstein – geleitet. Mit dem Forschungszentrum für Regenerative Therapien Dresden (CRTD) – einer Einrichtung der TU Dresden – konnte die Medizinische Fakultät weitere hochkarätige Diabetes-Forscher gewinnen. So arbeitet Prof. Ezio Bonifacio an einer Impfung von Kindern, die ein erblich bedingtes Risiko in sich tragen, an Diabetes Typ 1 zu erkranken. Hierzu laufen bereits erste Studien. Zudem unterstützt das CRTD die Forschungsarbeit von Dr. Barbara Ludwig und ihrem Team finanziell und stellt ihr personelle wie technische Ressourcen zur Verfügung.
04.11.2008