Interview • Die aktuelle Debatte
PET-CT versus Ganzkörper-MRT
Wer sich als Besucher des diesjährigen Bayerischen Röntgenkongresses am Samstag, den 10.10., um 11:30 Uhr in den Saal 1 des Tagungszentrums begibt, der kann sich auf ein spannendes Highlight freuen. Die Zentralveranstaltung „PET-CT versus Ganzkörper-MRT“ widmet sich der kritischen Frage: Wann entscheide ich mich als onkologisch tätiger Radiologe für welche bildgebende Modalität?
Interview: Daniela Zimmermann
Über neue Entwicklungen und die Vorteile von PET-CT, FDG-PET, MRT und MR/PET sprach Radiologia Bavarica (RB) auf dem Bayerischen Röntgenkongress in Murnau mit Professor Dr. Dr. h.c. Maximilian Reiser, Klinikum der LMU München, Großhadern, Institut für Klinische Radiologie.
RB: Welchen Stellenwert hat das PET-CT heute in der onkologischen Diagnostik?

Maximilian Reiser: Bei vielen Indikationen ist das PET-CT Standard, weil es für viele Tumorentitäten eine sehr hohe Genauigkeit besitzt. Zudem können wir sehr gute Verlaufsbeobachtungen damit machen. Wir können also erhöhte Stoffwechselaktivitäten nach der Injektion von radioaktiv markierten Substanzen sehr detailliert und mit hoher Empfindlichkeit hervorheben. Das ist zunehmend nicht nur bei der Primärdiagnostik wichtig, sondern auch im weiteren Behandlungsverlauf. Das heißt, mit dem PET-CT kann man das Ansprechen eines Tumors auf die Chemotherapie verfolgen oder bei der Nachbetreuung der Patienten kontrollieren, ob Rezidive auftauchen.
RB: Und welchen onkologischen Nutzen bringt die MRT im Vergleich zum PET-CT?
Maximilian Reiser: Bei den meisten Krebserkrankungen ist eine Ganzkörperdarstellung notwendig, um Lymphknoten- und Organmetastasen überall im Körper aufzufinden. Die MRT ist in den letzten Jahren zu einer Methode geworden, mit der sich der ganze Körper darstellen lässt und hat Vorteile, wie den Verzicht auf ionisierende Strahlen sowie einen sehr hohen Weichteilkontrast. Wir haben bei verschiedenen Tumoren FDG PET-CT, mit der Ganzkörper-MRT verglichen. Mit dem Ergebnis, dass beide Verfahren unterschiedliche Vorteile haben, sich jedoch in ihrer Genauigkeit ähnlich sind.
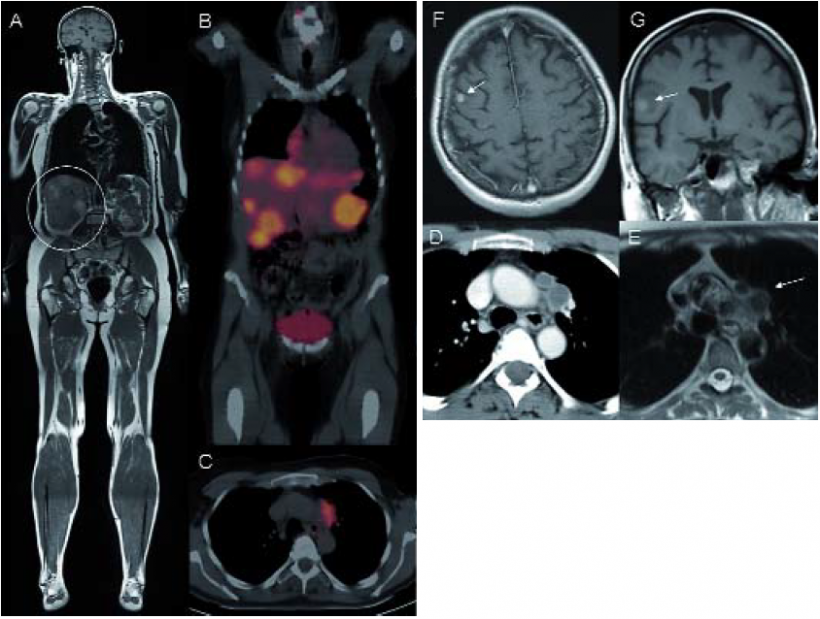
Quelle: Dr. med. Gerwin Schmidt, Institut für Klinische Radiologie, LMU-Universität München, Klinikum Großhadern
RB: In welchen Fällen würden Sie sich für die MR-Bildgebung entscheiden?
Maximilian Reiser: Definitiv bei der Detektion kleinherdiger Metastasen, z.B. im Gehirn oder im Spinal-Kanal. Das ist aus methodischen Gründen bei der FDG PET-CT nicht möglich, weil die physiologische Tracer-Anreicherung im Gehirn so stark ist, dass nur bereits sehr große Metastasen erkennbar sind. Da jedoch eine Reihe von Tumoren, wie zum Beispiel das Mamma-Karzinom auch häufig ins Gehirn metastasiert, ist hier die MRT vorteilhaft; denn ein solcher Befund ist gravierend und beeinflusst natürlich nachhaltig die weitere Behandlung. Wir sehen auch kleine Lebermetastasen, die unter Umständen im PET-CT nicht erkennbar sind sowie Metastasen im Skelett-System. Allgemein formuliert: wir haben bei Organ-Metastasen Vorteile mit der MRT. Dagegen ist das PET-CT bei der Beurteilung der Lymphknoten-Metastasen auf Platz 1. Allerdings gibt es neuerdings auch MRT-Sequenzen, sogenannte Diffusionssequenzen, die solche Lymphknotenmetastasen genau anzeigen können. Die Frage ist auch, ob es künftig ein Lymphknoten-Kontrastmittel für die MRT geben wird. Zu Studienzwecken gibt es das Kontrastmittel (Sinerem), allerdings ist es noch nicht kommerziell verfügbar. Da bleibt also die Entwicklung abzuwarten.
RB: Was glauben Sie wird die Zukunft mit der MR/PET Technologie bringen?
Maximilian Reiser: Mit den MR/PETs betreten wir absolutes Neuland. Zunächst haben sich die Firmen und forschenden Universitäten aus pragmatischen Gründen auf das Gehirn konzentriert, da seinerzeit die Öffnung für den Ganzkörper noch zu klein war. Im nächsten Schritt sind von der DFG mehrere Geräte ausgeschrieben, die vermutlich nächstes Jahr in verschiedenen Uni-Instituten installiert werden. MR/PET ist eine sehr interessante Entwicklung, vor allem wenn künftig Ganzkörperaufnahmen möglich sein werden.
RB: Können Sie sich vor diesem Hintergrund vorstellen, dass es bald mit dem PET-CT zu Ende geht?
Das kann zu einer personalisierten Medizin beitragen, indem bei dem einzelnen Patienten die Tumorbiologie möglichst genau erfasst wird
Maximilian Reiser
Maximilian Reiser: Nein, nicht in absehbarer Zeit. Es werden heute meines Wissens ausschließlich PET-CT Hybridgeräte hergestellt. Das hat zwei Gründe: zum Einen wird die CT-Information mit der funktionellen PET-Information kombiniert. Zum anderen kann man mit der Methode eine sehr genaue Schwächungskorrektur für die PET Komponente vornehmen. Da diese Vorteile so eindeutig sind, verbreiten sich diese Kombinationsgeräte immer mehr. Neben der insbesondere bei onkologischen Fragestellungen etablierten FDG-PET vermag die PET Technologie mit einem großen Arsenal von unterschiedlichen Tracern noch weit mehr zu leisten. Damit können genauere Einblicke in die Tumorbiologe gewonnen werden - und das zielgerichtet für den jeweiligen Patienten. So wurden spezifische Tracer zum Nachweis der Apoptose, der Gefäßneubildung oder der Hypoxie entwickelt. Das kann zu einer personalisierten Medizin beitragen, indem bei dem einzelnen Patienten die Tumorbiologie möglichst genau erfasst wird. Mit Hilfe dieser Ergebnisse kann ein Therapieplan entwickelt werden, der zu einer optimierten Versorgung des Patienten verhilft.
RB: Kann auch die MRT zu einer personalisierten Medizin ihren Beitrag leisten?
Maximilian Reiser: Ja, denn die MRT-Bildgebung wird zunehmend wie eine Art Biomarker eingesetzt werden, der die molekularen Mechanismen einer Erkrankung widerspiegelt. Der MR zeigt, wie der Körper mit dem Tumor fertig wird, z. B. mithilfe der Perfusionsbildgebung. Die bei verschiedenen Tumorentitäten eingesetzten anti- angiogenetischen Substanzen, Tyrosinkinasehemmer und mTOR-Blocker haben eine gemeinsame Endstrecke ihrer Wirkung in der Perfusion der Tumoren. Nur die Größe eines Tumors bzw. von Metastasen zu bestimmen ist gerade bei dieser „targeted therapy“ wenig aussagekräftig. Aus der dynamischen,Kontrast- verstärkten MRT können dagegen Parameter abgeleitet werden, die mit der Prognose und dem Ansprechen auf die Therapie sehr gut zu korrelieren scheinen. Ein Beispiel für diese genauere Charakterisierung von Tumoren ist das Zusammenspiel mit der Hochpräzisions- Strahlentherapie, wobei z.B. hypoxische Tumorareale eine erhöhte Dosis erhalten.
RB: Wie bewerten Sie die Rolle des Radiologen in der Onkologie?
Ein anderer wichtiger Aspekt für Radiologen besteht in den interventionellen onkologischen Verfahren, wie z.B. Chemoembolisation, Radioembolisation, Osteo- und Vertebroplastie und Radiofrequenzablation
Maximilian Reiser
Maximilian Reiser: Die Bildgebung spielt sowohl in der Diagnose, als auch in der Therapie- und in der Nachkontrolle eine immer wichtigere Rolle. Dabei kommt es darauf an, solche Verfahren der Bildgebung einzusetzen, die wissenschaftlich fundiert sind, und in den für die jeweilige Tumorentität entwickelten Leitlinien empfohlen werden. Dabei muss der Radiologe bzw. die Radiologie eine aktive Rolle einnehmen. Die Erstellung von Leitlinien ist ein „aufwändiges Geschäft“ Sie erfordert die Mitwirkung von Fachleuten verschiedener Disziplinen - und eben auch der Radiologen. Leider ist festzustellen, dass in solchen Leitlinienkommissionen gelegentlich die Vertretung von fachspezifischen Interessen ernster genommen wird als die wissenschaftlichen und empirischen Gesichtspunkte zu erwägen. Ungeachtet dessen muss die Radiologie intensive Anstrengungen unternehmen, um die wissenschaftlich begründeten Empfehlungen in die jeweiligen Leitlinien einzubringen, da sie ohnehin früher oder später zum Standard für die tägliche Praxis werden.
Ein anderer wichtiger Aspekt für Radiologen besteht in den interventionellen onkologischen Verfahren, wie z.B. Chemoembolisation, Radioembolisation, Osteo- und Vertebroplastie und Radiofrequenzablation. Hier kommt es darauf an, diesen Verfahren den ihnen gebührenden Platz im Spektrum der onkologischen Behandlungsverfahren zu sichern. Auch hier sollte der Radiologe als kompetenter Ansprechpartner und Partner im jeweiligen interdisziplinären onkologischen Behandlungsteam mitarbeiten.
RB: Wie schnell wird sich dank MR/PET, PET-CT und MRT die Radiologie weiter entwickeln?
Maximilian Reiser: Bis PET eine klinisch brauchbare Methode war, hat es bald 20 Jahre gedauert. Daher dürfen wir nicht zu ungeduldig sein. Es kommt darauf an, ob man nur Bildgebung und FDG-PET macht, oder ob selektiv bei bestimmten Indikationen das Maximum an Informationen gewonnen werden soll. Jetzt lässt sich das noch nicht abschließend beurteilen. Wenn man allerdings die grundsätzlichen Fähigkeiten der einzelnen Modalitäten betrachtet, hat die Radiologie eine außerordentlich spannende Zukunft.
RB: Vielen Dank für das Gespräch.
Profil:
Prof. Dr. Maximilian F. Reiser, geboren 1948, ist Direktor des Instituts für Klinische Radiologie am Klinikum der Universität München. Er ist zudem auch ein international engagierter Vertreter seines Faches, war unter anderem Präsident des European Congress of Radiology (ECR 2008). Seit Oktober 2008 führt er die traditionsreiche Medizinische Fakultät der Ludwig-Maximilians-Universität, nachdem er schon ein Jahr lang Prodekan gewesen ist.
09.10.2009


