Mehr als ein Notnagel
Endovaskuläre und perkutane Verfahren bei Lebertumoren: Anzahl, Lage und Größe der Tumoren entscheiden über individuell zugeschnittenes Therapieverfahren.

Die chirurgische Resektion von Lebertumoren stellt nach wie vor in vielen Fällen die erste Wahl bei der Behandlung von primären oder sekundären Lebertumoren dar. Wenn ein Patient allerdings als nicht operabel gilt oder andere Einschränkungen bestehen, kommt die interventionelle Radiologie ins Spiel. Sie bietet gleich eine ganze Reihe von Therapien an, die sowohl auf endovaskulären als auch auf perkutanen Verfahren beruhen. Wann welches Verfahren für den Patienten am besten geeignet ist, erklärt PD Dr. Bruners, Oberarzt in der Klinik für Diagnostische und Interventionelle Radiologie am Universitätsklinikum Aachen, im Rahmen der Session „Interventionelle Radiologie“ am Donnerstagmittag. Einen Vorteil – so viel steht fest – hat die große Auswahl unzweifelhaft, denn: „Die Behandlungskonzepte können sehr individuell auf die Patienten zugeschnitten werden, wobei auch die Kombination verschiedener Verfahren möglich ist“, erklärt Dr. Bruners.
Endovaskuläre Verfahren
Bei den endovaskulären Verfahren erfolgt der Zugang zum Behandlungsareal über einen Katheter von der Femoralarterie aus. Meistens wird dieser Zugang für eine Embolisation der tumorversorgenden Gefäße genutzt, wobei hier verschiedene Substanzen wie zum Beispiel Partikeln, das Kontrastmittel Libiodol allein oder in Kombination mit einem Chemotherapeutikum (Chemoembolisation) wie Doxorubicin verabreicht werden. Im Rahmen der Gefäßdarstellung vor der Embolisation werden neben der Hauptleberarterie auch die tumorversorgenden Blutgefäße identifiziert. Diese Äste können dann superselektiv mit einem Mikrokatheter aufgesucht werden, um das Embolisat und das Chemotherapeutikum zielgerichtet injizieren zu können. Das hat den grundsätzlichen Effekt, dass nicht nur der Tumor von seiner Blutversorgung abgeschnitten wird, sondern das Chemotherapeutikum auch lokal weniger schnell ausgewaschen wird, sodass eine hohe lokale Konzentration bei nur geringen systemischen Nebenwirkungen erzielt werden kann.
Ein noch relativ junges Verfahren ist das Beladen von Partikeln mit chemotherapeutischen Wirkstoffen wie mit Doxorubicin für das hepatozelluläre Karzinom (HCC) oder mit Irinotecan bei metastasierendem kolorektalem Karzinom. „Nach einer Inkubationszeit haben diese beladenen Partikeln den Vorteil, dass die lokale Freisetzung des Wirkstoffs über einen längeren Zeitraum erfolgt, der Wirkspiegel dadurch gleichmäßig ist und systemische Nebenwirkungen minimiert werden können“, schildert Bruners. Auch bei der Radioembolisation (SIRT) profitiert der Patient von der hohen lokalen Wirksamkeit des Therapeutikums. Bei dieser lokalen Strahlentherapie, bei der mit Yttrium-90-beladenen Partikeln embolisiert wird, strahlen die Partikel nur dort, wo sie sich ansammeln; durchschnittlich reicht ihre Strahlung 2,5 Millimeter weit. Entscheidend für die Wahl eines Verfahrens ist die Anzahl und Größe der Tumoren, ob es sich nur um einzelne Tumorknoten handelt oder ob ein ganzer Leberlappen beziehungsweise die ganze Leber befallen ist. „Ein Tumor mit wenigen versorgenden Gefäßen ist dabei immer selektiver zu behandeln als ein großer, infiltrierend wachsender Tumor mit vielen tumorversorgenden Gefäßen“, erläutert der Oberarzt.
Perkutane Verfahren
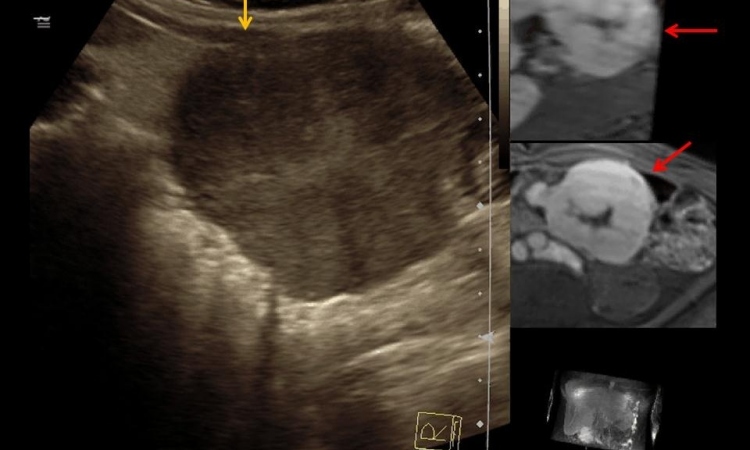
Die perkutanen Verfahren beruhen auf Sonden, die unter CT-, MRT- oder Sonographie-Steuerung in den Tumor eingebracht werden. Da die meisten lokalen Applikationen in Deutschland mithilfe der CT gemacht werden, viele Tumoren aber hierbei nativ nicht sichtbar sind und Kontrastmittel wenige Minuten nach der Injektion wieder ausgewaschen sind, erfolgt die Einbringung der Sonde oftmals mithilfe von Bildern aus einer Voruntersuchung. „Durch die Fusion mit PET/CT, MRT oder Ultraschallbildern, die zum Beispiel am Vortag erstellt wurden, können wir nachprüfen, ob die Position der Sonde mit der Information der Lokalisation des Tumors in der Voruntersuchung übereinstimmt“, so Bruners. Dieses Verfahren ist auch deshalb so anspruchsvoll, weil nicht alle Ausläufer eines Tumors, die der Pathologe sieht, auch in der Bildgebung erkennbar sind. Die Sonde muss deshalb so platziert werden, dass sie den kompletten Tumor inklusive eines Sicherheitssaums von 5 bis 10 Millimetern – wie in der Chirurgie – abladiert. Dafür kommt meist Hitze wie bei der Mikrowellen- und der Radiofrequenzablation oder auch der laserinduzierten Thermotherapie (LIT) zum Einsatz. In Deutschland kaum noch gebräuchlich ist hingegen die Ablation mit Kälte, da die größere Sonde unter anderem mehr Blutungsgefahr mit sich bringt.
Seit etwa einem Jahr nutzt man in Deutschland stattdessen Gleichstromimpulse bei der irreversiblen Elektroporation (IRE). Die zwischen nadelförmigen Sonden geschalteten kurzen Gleichstromimpulse reißen Löcher in die Zellmembranen, es kommt zu einem Ausgleich der Ionengradienten, Wasser strömt in die Zelle ein, woraus der Zelltod resultiert. Der große Vorteil des Verfahrens ist, dass auch Tumoren, die unmittelbar an große Blutgefäße grenzen, behandelt werden können. „Bei thermischen Verfahren gibt es das Problem, dass ein Teil der Hitze über das Blutgefäß abtransportiert wird, wodurch insbesondere das blutgefäßnahe Gewebe der Tumoren nicht vollständig zerstört wird. Bei der IRE gibt es dieses Problem nach derzeitigem Stand nicht, wobei man das bei diesem jungen Verfahren natürlich weiterhin im Auge behalten muss“, meint Dr. Bruners.
Entscheidungskriterien nach DEGIR und CIRSE
Die Frage, wann perkutan und wann endovaskulär behandelt wird, ist nach Meinung von Dr. Bruners nicht so einfach zu beantworten. Zwar gibt es von den Fachgesellschaften die Empfehlung, bei bis zu drei HCC-Manifestationen oder bis zu fünf Metastasen perkutane Verfahren anzuwenden, darüber hinaus aber zum Beispiel endovaskulär zu therapieren. Dr. Bruners empfiehlt, das allerdings nicht absolut zu sehen, vielmehr sei es wichtig, dass bei lokal ablativem Vorgehen die technische Möglichkeit gegeben ist, den Tumor komplett zu zerstören – inklusive des Sicherheitssaums. Hinzu kommt, dass die interventionellen Verfahren nicht isoliert betrachtet werden können. Vielmehr ist es bei schwierigen Fällen wichtig, einen interdisziplinären Konsens zu finden: „Besonders inoperable Patienten und solche mit Rezidiven profitieren von endovaskulären und perkutanen Verfahren. Es ist daher wichtig, sich als Radiologe zu positionieren, sich in den Tumorkonferenzen über die Verfahren und ihre Wirkungsweise zu informieren und so dazu beizutragen, dass für den Patienten die beste Behandlung gefunden wird“, so Bruners.
Im Profil
Nach dem Medizinstudium und der Facharztausbildung arbeitet PD Dr. Philipp Bruners seit Sommer dieses Jahres als Oberarzt der Klinik für Diagnostische und Interventionelle Radiologie am Universitätsklinikum der RWTH Aachen. Parallel zur klinischen Tätigkeit verfolgt er seine wissenschaftliche Laufbahn; 2011 konnte er sich habilitieren und er erhielt die Venia Legendi für das Fach Diagnostische Radiologie.
24.10.2012